Introducción
Las heridas punzantes son comunes en el entorno de la atención de la salud. Entre 2004 y 2013, en el Reino Unido, se reportó un total de 4.830 exposiciones ocupacionales a líquidos corporales asociadas a la atención sanitaria, el 71% de las cuales correspondió a heridas percutáneas. A medida que mejoren los sistemas de información del registro de casos de exposición importante, la actual carga de heridas punzantes probablemente será mucho más elevada. Los trabajadores de la salud deben estar familiarizados con el auto manejo inmediato de las heridas propias o de colegas. Muchos trabajadores de la salud no saben cómo manejar las heridas punzantes, especialmente si ocurren fuera de horario.
¿Qué es una herida punzante?
Se denomina herida punzante a la producida por un objeto afilado como una aguja, un bisturí, fragmentos de huesos o de dientes que penetran en la piel. Otra forma de exposición a los líquidos corporales que podría tener una consecuencia parecida es la salpicadura del líquido a una membrana mucosa o la piel no intacta.
¿Dónde ocurren las heridas punzantes?
Las heridas punzantes relacionadas con la atención de la salud no se limitan a los hospitales, ya que el 3-7% ocurren fuera de ellos. La herida más frecuente se asocia con la venopunción. Las heridas de las enfermeras y los asistentes sanitarios representaron el 42% de todos los informes, mientras que los médicos y profesionales odontológicos representaron el 41% y el 5%, respectivamente. Es preocupante que los trabajadores sanitarios auxiliares que no han tenido contacto directo con los pacientes también resultaron heridos por una eliminación inadecuada de los objetos punzantes.
La herida más frecuente se asocia con la venopunción
¿Cuáles son los riesgos asociados a las heridas por objetos punzantes?
Aparte del trauma de la herida en sí, una de las principales preocupaciones con estas lesiones es el riesgo de infección. En los países occidentales, las 3 infecciones más comunes transmitidas por la sangre, generalmente relacionadas con la transmisión a través de heridas punzantes, son el VIH, la hepatitis B, y la hepatitis.
Con escasa frecuencia pueden estar implicadas otras infecciones como la malaria, el virus de la leucemia de células T (tipos I y II), el virus de la fiebre hemorrágica y el virus de Ébola. El riesgo de transmisión de los virus de la hepatitis B (cuando es positivo el antígeno HBe), la hepatitis C y el VIH a través de las heridas punzantes está cuantificad como 1: 3; 1:30 y 1:300, respectivamente. La exposición de la mucosa a los líquidos corporales lleva un riesgo mucho menor (<1:1.000 para el VIH).
El riesgo real de transmisión durante un incidente depende de varios factores: tipo de lesión, carga viral del paciente primario, el estado inmunológico del receptor, y las estrategias para la reducción del riesgo implementadas en el entorno médico.
Desde 1997, en el Reino Unido solo ha habido un caso documentado de seroconversión al VIH en un trabajador de la salud después de una exposición ocupacional. A pesar de que el virus de la hepatitis B es altamente infeccioso, en los últimos años, en el Reino Unido, no se ha informado su transmisión a través de las heridas punzantes. Esto probablemente esté relacionado con el elevado porcentaje de trabajadores de la salud que están vacunados contra el virus de la hepatitis B.
El virus de la hepatitis C se asocia más asiduamente con las heridas por objetos punzantes, como sucede en el 50% de todos los casos notificados. En el Reino Unido, desde el año 1997 se ha reportado un total de 21 casos de seroconversiones del virus de la hepatitis C en trabajadores de la salud. Como estas infecciones tienen un período de incubación relativamente largo (3-6 meses), no se debe subestimar el impacto psicológico y la ansiedad asociados a la infección durante el período de seguimiento.
| Conceptos actuales • Los primeros auxilios deben prestarse tan pronto como sea posible y debe hacerse una evaluación del riesgo con urgencia por una persona entrenada. • Si se considera necesaria la profilaxis post exposición, la misma debe comenzar tan pronto como sea posible sin esperar los resultados de los análisis del paciente primario. • La profilaxis post exposición con medicamentos antirretrovirales dentro de la hora siguiente a la lesión puede reducir considerablemente el riesgo de transmisión del VIH. • La vacuna contra la hepatitis B es altamente eficaz en la prevención de la hepatitis B; todos los trabajadores de la salud deben estar vacunados contra el virus. • A pesar de la falta de profilaxis post exposición a la hepatitis C, dicha exposición debe ser seguida estrechamente ya que el tratamiento tiene una elevada tasa de éxito |
¿Qué se debe hacer inmediatamente después de una herida punzante?
Se deben realizar los primeros auxilios inmediatamente, en el mismo lugar donde se ha producido la lesión. Es necesario informar las heridas a tiempo para que el riesgo de infección pueda ser evaluado con urgencia por una persona apropiadamente capacitada (que no sea el trabajador expuesto) y que esté familiarizada con el manejo local. El asesoramiento post exposición varía entre los diferentes hospitales, como así con la hora del día. Todos los trabajadores de la salud deben estar familiarizados con la política local.
| Primeros auxilios inmediatos post exposición a líquidos corporales (basado en las guías del Reino Unido) • Excitar suavemente el sangrado en el sitio de la punción • Lavar la zona lesionada con agua y jabón • No frotar el sitio ni usar agentes antisépticos • Cubrir la herida con un apósito impermeable después de la limpieza • En el caso de la exposición de la mucosa, lavar la zona expuesta con abundante agua o solución salina normal • Si se usan lentes de contacto, lavar los ojos con agua |
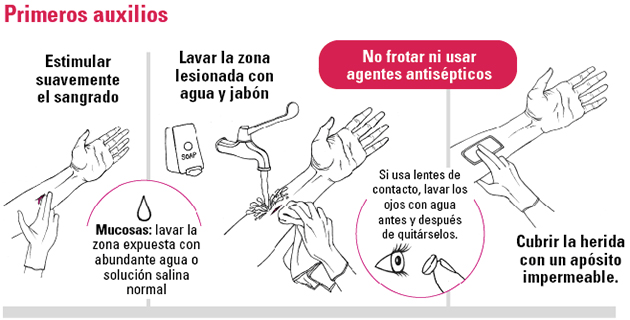
El primer paso en la evaluación del riesgo es establecer el tipo de herida. En el caso de las mordeduras es importante establecer si el paciente primario o fuente ha estado sangrando por la boca por ejemplo, por una pelea. El paso siguiente es considerar de qué líquido corporal se trata la exposición.
| Evaluación del riesgo basada en el tipo de heridas (adaptado de guías del Reino Unido y de estudios de casos y controles) |
| Exposiciones de alto riesgo • Herida percutánea profunda • Objetos punzantes utilizados recientemente • Sangre visible en objetos punzantes • Aguja utilizada en los vasos sanguíneos del paciente |
| Exposiciones de bajo riesgo • Traumatismo superficial, exposición a través de la piel abierta, exposición de la mucosa • Objetos punzantes antiguos descartados • No hay sangre visible en los objetos punzantes • La aguja no se utilizó en los vasos sanguíneos por ejemplo, agujas de sutura, subcutáneas o inyección |
| Exposiciones sin riesgo o con un riesgo mínimo • Piel no lesionada • Contacto con líquidos corporales con la piel intacta • Contacto con saliva (no dental), orina, vómito o heces que no están visiblemente manchad con sangre • La aguja no fue utilizada en un paciente antes de la lesión |
Se considera que una exposición es clínicamente importante si la herida es riesgosa y si el líquido corporal se considera de alto riesgo. Si la herida no es riesgosa o el líquido corporal no es de alto riesgo no se necesita más acción que revisar si ha sido vacunado contra el virus de la hepatitis B; en caso negativo se ofrecerá la vacunación inmediata.
Los líquidos corporales y el riesgo de transmisión de los virus de transmisión sanguínea (en orden alfabético, basado de las guías del Reino Unido)
| Líquidos corporales de alto riesgo |
• Líquido amniótico
• Sangre
• Líquido cefalorraquídeo
• Otro líquido tisular o exudativo de quemaduras o lesiones cutáneas
• Leche materna humana
• Líquido pericárdico
• Líquido peritoneal
•Líquido pleural
• Saliva en asociación con la odontología (posiblemente contaminada con sangre, incluso si no se ve)
• Semen
• Líquido sinovial
• Tejidos y órganos humanos no fijados
• Secreciones vaginales
| Líquidos corporales de bajo riesgo (a menos que esté visiblemente teñido de sangre) |
• Saliva (no odontología asociado)
• Heces
• Orina
• Vómito
El riesgo de transmisión de un virus de transmisión sanguínea está relacionado con el volumen de sangre transferido; por tanto, las agujas huecas son más riesgosas que los instrumentos sólidos. Un estudio de casos y controles identificó factores de alto riesgo para la transmisión del VIH de una paciente primaria infectada después de una herida por un objeto punzante como un dispositivo visiblemente contaminado con sangre, una cánula que se ha insertado en la arteria o vena del paciente primario, una herida profunda o un paciente primario con una elevada carga plasmática viral (por ej., en el período de seroconversión) o en las etapas avanzadas de la infección por el VIH no tratado.
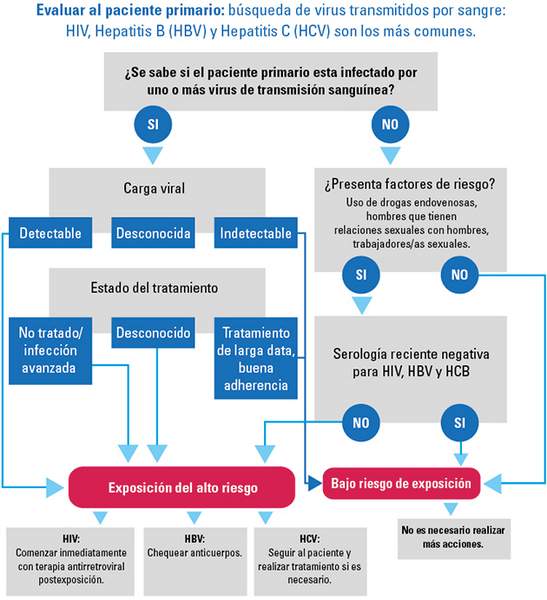
Evaluación del paciente primario (basado en las guías del Reino Unido y estudios de casos y controles)
| Paciente primario de alto riesgo |
• Infección conocida por 1 o más virus transmitidos por la sangre (carga viral y estado de tratamiento desconocido)
• Carga viral conocida, detectable, de 1 o más virus de transmisión sanguínea
• Carga viral desconocida, pero sabe que tiene una infección avanzada por un virus de transmisión sanguínea o no tratada
• Estado del virus transmitido por la sangre desconocido, pero se conocen los factores de riesgo *
Paciente primario de riesgo bajo
• Factores de riesgo en curso para los virus transmitidos por la sangre con análisis de sangre recientes negativos para los 3 virus de transmisión sanguínea
• Infectado con un virus de transmisión sanguínea pero sabe que tiene una carga viral totalmente suprimida
• Carga viral desconocida pero recibe tratamiento antiviral a largo plazo para los virus de transmisión sanguínea, con buena adherencia y reconocida como estable
• Estado de los virus transmitidos por la sangre desconocido, pero no se conocen factores de riesgo para este tipo de virus
| Paciente primario sin riesgo o con un riesgo mínimo |
• Un análisis reciente de sangre negativo para los 3 virus de transmisión sanguínea
* Ejemplos de factores de riesgo: consumo de drogas por vía intravenosa, hombres homosexuales, prostitutas, paciente primario de áreas de alta prevalencia de VIH y virus de las hepatitis B o C.
† Puede ser organizado del paciente primario después del consentimiento si no hay resultados recientes disponibles de los virus transmitidos por la sangre. Sin embargo, el manejo no debe retrasarse a la espera de los resultados.
¿Qué pruebas de sangre son necesarias para el paciente primario y el receptor?
Si la evaluación del riesgo indica que se ha producido una exposición clínicamente importante a un líquido corporal, se debe establecer el estado de los virus de transmisión sanguínea. En algunos casos, es posible determinarlo a través de los registros médicos del paciente primario. Si no se puede establecer el estado de los virus de transmisión sanguínea, se debe obtener el consentimiento del paciente, ya sea para hacer análisis en la muestra de sangre existente o para tomar una muestra fresca.
| Investigaciones recomendadas en pacientes primario después del consentimiento (en base a la opinión de expertos) • Antígeno del VIH combinado y anticuerpo (cuarta generación de inmunoensayo VIH) • Antígeno de superficie de la hepatitis B • Anticuerpo Hepatitis C * • Otras investigaciones adicionales podrían añadirse si se sospecha una condición infecciosa transmisible específica, por ejemplo, la malaria, virus de la leucemia de células T humana * Pruebas de ARN del virus de la hepatitis C o antígeno. También se debe considerar si el paciente fuente es de alto riesgo para el virus de la hepatitis C. Esto se debe a que los anticuerpos contra el virus de la hepatitis C puede ser negativa durante la infección aguda y puede permanecer negativo durante más de 12 meses en pacientes14 inmunocomprometidos |
El tratamiento y la profilaxis deben ser ofrecidos en forma inmediata, según los resultados de la evaluación inicial de riesgos, sin retrasar su inicio a la espera de los resultados de los análisis de sangre. Como referencia, se debe tomar una muestra de suero del receptor y guardarla para un posible análisis retrospectivo.
Si se desconoce el estado inmunitario respecto del virus de la hepatitis B del paciente, entonces se debe tomar una muestra basal para analizar los anticuerpos de superficie antihepatitis B, con el fin de orientar aún más hacia la inmunización contra el virus de la hepatitis B. En esta etapa no es necesario hacer otros análisis de sangre adicionales para los virus de transmisión sanguínea ya que esto solo refleja el estado del receptor en el momento del análisis y no si se ha producido la transmisión.
¿Cuál es el consentimiento requerido?
Además de obtener el consentimiento del paciente primario para hacer los análisis virales, el mismo también es necesario para divulgar los resultados al servicio de salud ocupacional y a los trabajadores de la salud lesionados. Si el paciente primario se niega o no está capacitado para consentir, las pruebas no se podrán realizar, ya que el beneficio es para terceros y no para el propio paciente. Los familiares no pueden dar su consentimiento en nombre de un paciente a menos que el mismo haya fallecido, o sea un niño, en cuyo caso, los que pueden dar su consentimiento los son padres o tutores.
El receptor de la herida punzante no debe acercarse al paciente primario para que dé su consentimiento, ya que puede influir en su decisión y así invalidar el consentimiento. Si el incidente ocurrió durante un procedimiento en el que el paciente primario fue sedado o anestesiado, dicho paciente debe contar con el tiempo suficiente para recuperar su capacidad. Si existen obstáculos prácticos para la obtención de su consentimiento a tiempo, la decisión de iniciar la profilaxis post exposición debe basarse en la información disponible en ese momento.
¿Cuándo se debe iniciar la profilaxis post exposición para el VIH?
La evidencia de la eficacia de la profilaxis post exposición para la prevención de la transmisión del VIH es limitada. Se ha comprobado que el tenofovir previene la infección por el virus de la inmunodeficiencia de simios en los monos, administrado 24 horas después de la inoculación y continuado durante 4 semanas. La eficacia terapéutica se redujo cuando hubo un retraso en la inoculación y un acortamiento de la duración del tratamiento. El uso de la profilaxis post exposición en el contexto de la salud ocupación se basó en un estudio de observación que mostró que la zidovudina redujo el riesgo de transmisión post exposición en el 80% de los casos.

Aunque el riesgo de transmisión del VIH aumenta cuando el paciente tiene una carga viral elevada, no está claro cuál es el riesgo de transmisión si la carga viral es indetectable. En tales casos, se cree que el riesgo es bajo pero no es cero. Las guías de Estados Unidos recomiendan ofrecer la profilaxis post exposición incluso cuando el paciente primario tiene una carga viral indetectable.
En el Reino Unido se recomienza debatir con el receptor el balance entre el riesgo de transmisión y los efectos secundarios de la profilaxis post exposición. En general, no se recomienda la profilaxis post exposición si la carga viral es <200 copias/ml, pero podría ofrecerse cuando el receptor está preocupado por el riesgo. Así, la decisión final sobre si se debe utilizar o no la profilaxis post exposición debe contar con la participación plena del receptor. Los agentes antirretrovirales recomendados para la profilaxis post exposición difieren entre las guías de diferentes países.

Los agentes actualmente recomendados en el Reino Unido son bien tolerados, con pocos efectos secundarios, se pueden tomar en cualquier momento del día y ser almacenados a temperatura ambiente.
El embarazo no es una contraindicación, aunque los posibles riesgos y beneficios para el feto deben ser discutidos con el receptor. Se debe solicitar el asesoramiento de un especialista con experiencia en el manejo del VIH en el embarazo.
Las guías británicas recomiendan comenzar la profilaxis post exposición tan pronto como sea posible y no más tarde de las 72 horas después de la exposición, y continuarla durante 28 días. Si el análisis del VIH del paciente primario resulta negativo, la profilaxis post exposición se puede suspender.
Antes de iniciar la profilaxis post exposición se debe hacer una historia completa del consumo de fármacos y obtener el consentimiento del receptor, debido a las posibles interacciones entre los fármacos antirretrovirales y otros medicamentos. Un excelente recurso para el control de las interacciones medicamentosas es la consulta online. Estas interacciones deben ser debatidas con los especialistas en VIH locales o el médico tratante del paciente primario infectado con el VIH, aunque esto no debe retrasar la profilaxis post exposición.
¿Cómo se puede prevenir la transmisión del virus de la hepatitis B?
La vacuna contra el virus de la hepatitis B puede administrarse poco después de la exposición, ya sea como la primera dosis de un primer curso o como un refuerzo.

El uso adicional de la inmunoglobulina para la hepatitis B pretende proporcionar inmunidad pasiva en el caso que el paciente primario tenga un riesgo elevado de infección por el virus de la hepatitis B y el receptor no esté vacunado previamente de manera adecuada o sea conocido como no respondedor a la vacuna, es decir, aquellos que no tienen anticuerpos de superficie de la hepatitis B documentado después de haber recibido un ciclo completo de vacunación contra la hepatitis B. El momento ideal para el uso de la inmunoglobulina antihepatitis B para la profilaxis post exposición es dentro de las 48 horas de la exposición, aunque puede ser considerada hasta 1 semana.
¿Cómo se puede prevenir la transmisión del virus de la hepatitis C?
Un estudio de casos y controles halló que el riesgo de transmisión del virus de la hepatitis C post exposición percutánea aumenta con las heridas profundas y los procedimientos que implican agujas huecas insertadas en un vaso sanguíneo de un paciente primario. También se ha comprobado que el virus de la hepatitis C tiene una supervivencia prolongada en las jeringas con un elevado volumen de vacío residual. El riesgo de transmisión del virus de la hepatitis C aumenta significativamente si el paciente primario tiene una carga viral elevada, mientras que aquellos con una carga viral indetectable es poco probable que estén infectados.
Actualmente no existe una vacuna o la profilaxis post exposición eficaces para la prevención de la transmisión del virus de la hepatitis C. Sin embargo, el tratamiento de la hepatitis C aguda es altamente eficaz. Por lo tanto, es esencial la detección temprana de la transmisión del virus de la hepatitis C y la derivación a un especialista para su evaluación y el tratamiento.
¿Cómo es el acceso a la atención médica en diferentes establecimientos de salud?
La política local debe identificar claramente cuál es el departamento apropiado para contactar durante las horas de trabajo normales y fuera de ellas. La ubicación para el acceso inmediato al asesoramiento, medicamentos y vacunas suele ser el departamento de emergencia, aunque en algunos hospitales hay paquetes adicionales para la profilaxis post exposición, reservados en lugares estratégicos como los quirófanos o las salas de parto.
En la comunidad o en la práctica odontológica, el manejo inicial de la herida tiene que iniciarse en el lugar, inmediatamente después del incidente. Se debe establecer un sistema que permita a los trabajadores de la salud lesionados contar con el asesoramiento urgente especializado a nivel local. Como esto ocurre en un contexto ambulatorio, es importante que los pacientes primarios sean evaluados antes del alta y den su consentimiento para hacer cualquier análisis de sangre que sea necesario.
Las vacunas de virus de la hepatitis B están ampliamente disponibles en la práctica general, pero el acceso a la profilaxis post exposición al VIH requiere una visita al departamento de emergencias local. Debido a la necesidad de iniciar precozmente el tratamiento medicamentoso, no se debe retrasar la concurrencia a un servicio de urgencias si se considera necesario, después de haber evaluado los riesgos.
CLINICAL REVIEW
¿Cómo se debe hacer el seguimiento de los trabajadores de la salud heridos?
Después de una exposición importante a líquidos corporales, los receptores deben seguir bajo control médico durante al menos 12 semanas.
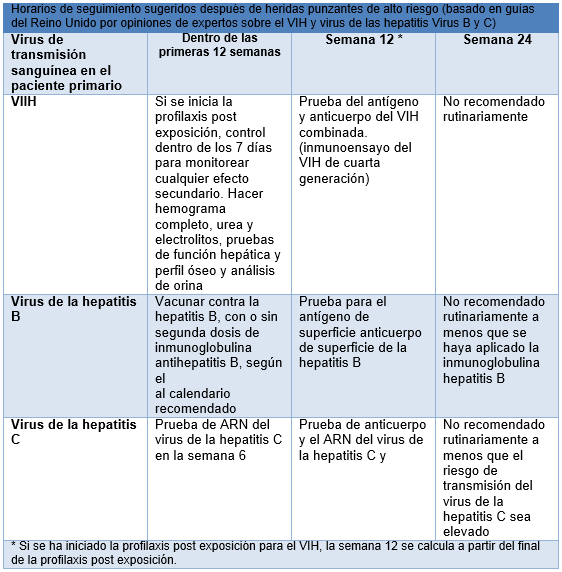
Los trabajadores de la salud que han sufrido una herida de alto riesgo y reciben la profilaxis post exposición no deben ser considerados infecciosos y pueden volver a su trabajo clínico en forma segura, incluyendo la realización de procedimientos a los que son propensos a exponerse. Sin embargo, se les aconseja utilizar anticonceptivos de barrera y evitar la donación de sangre o tejidos, el embarazo y la lactancia materna durante las primeras 6-12 semanas posteriores a la exposición.
Traducción y resumen objetivo: Dra. Marta Papponetti