
Introducción
La incontinencia urinaria en las mujeres es un problema común y costoso. Existen muchas opciones terapéuticas simples, desde las modificaciones del estilo de vida hasta la cirugía invasiva.
Los avances recientes, incluyendo nuevos fármacos y tratamientos quirúrgicos, han renovado el tratamiento de la incontinencia.
Epidemiología y prevalencia
La International Continence Society define a la incontinencia urinaria como cualquier pérdida involuntaria de orina. En la literatura, la prevalencia de la incontinencia urinaria en las mujeres es variable, pero se ha informado que alcanza el 55%. Este número puede ser una subestimación, porque se calcula que la mitad de las mujeres puede dejar de informar a su médico su incontinencia urinaria. Esto puede deberse a un sentimiento de vergüenza, a la falta de conocimiento sobre las opciones terapéuticas o a la creencia de que la incontinencia urinaria es una parte inevitable del proceso de envejecimiento.
En 2010, la Internattiona Urogynecological Association y la International Continence Society definieron conjuntamente que la incontinencia urinaria es la perdida involuntaria de orina por el esfuerzo, el ejercicio físico o, el estornudo o la tos.
Dependiendo de la edad, la prevalencia de la incontinencia de esfuerzo varía del 29% al 57%, con una media de 49%.La prevalencia de la incontinencia urinaria de esfuerzo diaria es del 10% en la comunidad, sobre todo en las mujeres de mediana edad. Un tercio de las mujeres con incontinencia urinaria de esfuerzo informa que pierde orina semanalmente.
La incontinencia urinaria de urgencia se define como la pérdida involuntaria de orina asociada a la urgencia. La incontinencia de urgencia es parte de un complejo de síntomas mayor, denominado síndrome de vejiga hiperactiva, definido como la urgencia urinaria que por lo general va acompañada de polaquiuria y nicturia, con o sin incontinencia urinaria de urgencia, en ausencia de infección del tracto urinario o de otras enfermedades manifiestas.
El National Overactive Bladder Evaluatioin (NOBLE), es un estudio que se llevó a cabo mediante telefónicas a más de 5.000 adultos, con un seguimiento anidado y halló una prevalencia del síndrome de vejiga hiperactiva en el,9% de las mujeres y el 16%% de los hombres.
Las personas con el síndrome de vejiga hiperactiva seca (sin pérdidas) tienen polaquiuria y urgencia sin pérdida de orina, mientras que las personas con el síndrome de vejiga hiperactiva húmeda (con pérdidas) experimentan el síndrome de vejiga hiperactiva con incontinencia urinaria de urgencia.
La prevalencia general de la incontinencia urinaria de urgencia se estima en 7,33%. Las mujeres son más propensas a experimentar incontinencia urinaria de urgencia (síndrome de vejiga hiperactiva húmeda) que los hombres (9,5'% vs. 2,6% respectivamente). La prevalencia de la incontinencia urinaria mixta (de esfuerzo y de urgencia) oscila entre el 14% y el 61%.
Carga socioeconómica
La carga de la incontinencia urinaria es elevada, tanto en términos humanos como financieros. La incontinencia urinaria tiene un impacto negativo en la calidad de vida relacionada con la salud y favorece la depresión, las caídas y las internaciones en residencias geriátricas (el riesgo ajustado de estas internaciones por incontinencia urinaria es 2 para las mujeres y 3,2 para los hombres).
Por otra parte, los costos par a las mujeres > 65 años duplica al que generan las mujeres más jóvenes. Aunque los costos de atención incluyen la atención médica y el tratamiento, lo que más encarece la atención es el precio de los apósitos, almohadillas, pañales y ropa de cama.
Factores de riesgo
Los factores de riesgo establecidos varían según el tipo de incontinencia urinaria.
Embarazo y parto
El embarazo y el parto son factores de riesgo establecidos para la incontinencia urinaria de esfuerzo. Aunque los partos vaginal y por cesárea aumentan el riesgo de incontinencia urinaria de esfuerzo, el riesgo es mayor con el parto vaginal.
En un estudio de más de 15.000 mujeres, la prevalencia de incontinencia urinaria entre las nulíparas fue 10,1% versus 15% en las mujeres que tuvieron parto por cesárea y 21% en las mujeres que tuvieron un parto vaginal. Esto puede deberse a la combinación de una lesión de los músculos y tejido conectivo del piso de la pelvis, como así el daño de los nervios como resultado del embarazo y el parto.
Histerectomía
La histerectomía ha sido asociada con el desarrollo de incontinencia urinaria, particularmente la incontinencia urinaria de esfuerzo. La histerectomía puede dañar los músculos del piso pélvico y provocar la incontinencia, aunque su mecanismo es poco conocido.
La incontinencia urinaria de esfuerzo también se ha visto asociada al prolapso vaginal, incluyendo el cistocele (prolapso de la vejiga), el rectocele (prolapso del recto), el prolapso uterino y el prolapso de la bóveda vaginal post histerectomía, probablemente a partir del factor de riesgo común como es el debilitamiento de la musculatura del piso de la pelvis, que contribuye tanto al prolapso como a la incontinencia, y ambos problemas pueden estar interrelacionados debido a que comparten la misma causa.
Otros factores
La incontinencia urinaria recurrente se asocia en forma independiente a la incontinencia urinaria de urgencia y es una causa tratable de esta condición. El índice de masa corporal aumentado y la edad avanzada se asocian con ambos tipos de incontinencia.
La historia familiar es importante porque las mujeres cuyas madres o hermanas mayores son incontinentes tienen mayor probabilidad de desarrollar incontinencia urinaria de esfuerzo y mixta.
En las mujeres, entre otros factores, el tabaquismo se asocia con incontinencia urinaria de urgencia, posiblemente por efectos irritativos sobre la vejiga. El tabaquismo también se asocia con tos crónica, la cual p puede favorecer la incontinencia urinaria de esfuerzo. La cafeína tiene un efecto diurético y también puede representar un papel en la incontinencia urinaria de urgencia. Según una encuesta nacional seccional de más de 4.300 mujeres, la ingesta diaria de cafeína >20 mg (más o menos la cantidad de cafeína contenida en una taza de café) se asocia con una prevalencia del 40% de cualquier tipo de incontinencia, más comúnmente la incontinencia de esfuerzo.
Evaluación
Debido a la falta de informes brindados por las pacientes y a la elevada incidencia de incontinencia y molestias urinarias, se podría argumentar que el médico de atención primaria debería tratar de detectar los síntomas de la incontinencia urinaria en todas las mujeres que acuden a su consultorio.
Sin embargo, las organizaciones profesionales como la US Preventive Services Task Force (USPSTF) de la American Urological Association (AUA) no ofrecen recomendaciones específicas para el cribado y muchas mujeres experimentan la pérdida de orina con poca frecuencia, por lo que pocas veces solicitan atención médica. De modo que la detección de la incontinencia urinaria probablemente sería muy beneficiosa para las mujeres cuya calidad de vida está afectada por la incontinencia urinaria.
Historia
La investigación de una paciente con incontinencia urinaria debe comenzar con una historia específica. Es necesario detectar y explorar síntomas como la polaquiuria, la urgencia, la hematuria, las infecciones recurrentes del tracto urinario y la nocturia. Para personalizar el tratamiento es necesario determinar si los síntomas están relacionados con el esfuerzo, la urgencia o ambos tipos de incontinencia.
La gravedad de los síntomas puede evaluarse interrogando sobre la cantidad diaria de apósitos utilizados, y su tamaño (protectores o toallas higiénicas).
Es importante preguntar acerca de la ingesta de líquidos porque en muchas mujeres los síntomas se exacerban si beben de 6-8 vasos de agua diarios, independientemente de la sed. La sensación de bulto en la vagina puede indicar el prolapso de un órgano pélvico, el que frecuentemente se asocia con la incontinencia urinaria de esfuerzo. Aunque también puede contribuir a la incontinencia de urgencia.
Cuestionarios
Existen varias herramientas validadas para evaluar la gravedad de la incontinencia urinaria y medir específicamente la calidad de vida relacionada con la afección. El inventario de molestias urogenitales (UDI-6) y el cuestionario sobre los componentes del malestar del piso pélvico relacionado con la orina (IIQ-7), ambos en su versión corta. Son cuestionarios muy utilizados por los especialistas y miden la gravedad de los síntomas y el impacto sobre la calidad de vida relacionada con la salud, respectivamente.
En EE. UU no hay cuestionarios específicos respaldados por las sociedades médicas., pero el National Institute of Health and Carre Excellence (NICE) recomienda el uso de:
• El cuestionario sobre síntomas del tracto urinario inferior femenino de Bristol.
• El cuestionario sobre la calidad de vida relacionada con la incontinencia.
• El cuestionario sobre la calidad de vida relacionada con la incontinencia de esfuerzo y de urgencia.
•El puntaje de gravedad de la incontinencia urinaria.
• El índice de calidad de vida de las mujeres en relación con la pérdida urinaria por esfuerzo, la capacidad de vaciamiento vesical, la anatomía, la protección, la inhibición, la calidad de vida, la movilidad y el estado mental.
•El índice de la gravedad de la incontinencia.
•El cuestionario King`s Health
Una revisión sistemática de los síntomas y la calidad de vida del comité de la International Consultation on Incontinence confirma n el uso de estos cuestionarios, con una recomendación de clase 1A.
Diario de la vejiga
Para cuantificar los síntomas urinarios y registrar el número y tipo de episodios de incontinencia urinaria puede ser útil llevar un diario de la vejiga, recomendado por la US Preventive Association y la Society of Urodinamics Female Pelvic Medicine and Urogenital Reconstruction. Un diario de la vejiga también permite registrar los momentos de la micción y los volúmenes exactos eliminados (mediante un brocal graduado colocado en el baño).
Las guías de NICE también recomiendan el uso del diario de la vejiga para la evaluación inicial de las mujeres con incontinencia urinaria o el síndrome de vejiga hiperactiva.
Para cubrir las variaciones relacionadas con las actividades diarias se debe hacer un registro durante al menos 3 días, aunque puede ser más práctico un diario de dos días. Sin embargo, estos diarios no siempre son necesarios cuando la gravedad y el tipo de incontinencia urinaria son fácilmente reconocibles por el interrogatorio.
Examen físico
Mediante el examen de la pelvis se puede identificar el prolapso de los órganos pélvicos y también determinar la capacidad de la mujer para iniciar la contracción voluntaria de los músculos pélvicos (ejercicio de "Kegel"). Antes de iniciar el entrenamiento de los músculos de la pelvis se debe confirmar que la mujer puede contraer dichos músculos durante el examen del piso pélvico (comprobar si la paciente puede apretar sus músculos vaginales contra el dedo del examinador).
En la mayoría casos, una prueba de esfuerzo haciendo toser a la paciente con la vejiga confortablemente llena identifica la presencia de incontinencia urinaria de esfuerzo. Esta prueba se hace en posición supina o en la posición de litotomía. Inicialmente, la p prueba para la pérdida por esfuerzo es positiva—definida como la pérdida involuntaria por la uretra, sincrónica con el esfuerzo o el ejercicio físico, la tos o el estornudo.
Si la prueba es negativa en posición supina se puede repetir en posición de pie. Sin embargo, esta prueba es limitada porque la prueba es negativa en el 34% de las mujeres con incontinencia de esfuerzo genuina en el momento de la evaluación.
También es importante comprobar si hay edema de las extremidades (pues si hay poliuria y nocturia la causa puede ser otra) y el estado cognitivo general que requerirá un examen neurológico. Es necesario analizar la orina para detectar hematuria, glucosa, proteínas, leucocitos y niritos, y descartar la infección como causa aguda de la incontinencia.
Cuando esté indicado se solicitará un urocultivo.
El flujo urinario (determinado por la velocidad del flujo, comúnmente realizado por el urólogo o el uroginecólogo, es útil solamente en las mujeres con disfunción miccional. La medición del volumen residual después de la micción, utilizando la ecografía o la cateterización permite evaluar la capacidad de la paciente para vaciar la vejiga y debe ser realizada en las mujeres que presentan trastornos para el vaciado vesical o infecciones recurrentes del tracto urinario.
Cistometría
En general, los pacientes con incontinencia de esfuerzo o de urgencia no complicada no necesitan una cistometría antes de comenzar el tratamiento conservador, incluyendo el farmacológico, a menos que tengan microhematuria u otros factores complicantes, como una cirugía previa para la incontinencia o infecciones recurrentes del tracto urinario.
Un estudio multicéntrico aleatorizado de no inferioridad de 630 mujeres no mostró beneficios de la realización de estudios urodinámicos antes de la cirugía con eslinga con el solo fin de evaluar la incontinencia de esfuerzo simple. El tratamiento dio buenos resultados en el 76,9% de las pacientes del grupo sometido a estudios urodinámicos versus el 77,2% de los pacientes cuya evaluación fue realizada en el consultorio, con un margen de no inferioridad del 11%. El éxito terapéutico fue definido como la reducción del 70% del puntaje de molestia urogenital en el inventario correspondiente, con respuestas para la impresión de la mejoría como “mucho mejor” o “muchísimo mejor” a los 12 meses. Sin embargo, se excluyeron a las mujeres con antecedentes de cirugía anti incontinencia, cirugía planificada para el prolapso de órgano pélvico e incontinencia predominantemente de urgencia y enfermedad neurológica, lo cual limita la generalización de los resultados a las pacientes con necesidades más complejas.
Otro ensayo multicéntrico aleatorizado y controlado de no inferioridad de diagnóstico de cohorte en 126 mujeres con hallazgos urodinámicos discordantes con la evaluación clínica eligió al azar a mujeres para el tratamiento quirúrgico inmediato o personalizado según los resultados de la urodinamia. Se concluyó que los estudios urodinámicos deben hacerse sistemáticamente antes de la cirugía endouretral con eslinga, porque la cirugía inmediata fue no inferior al tratamiento basado en los resultados urodinámicos, siendo definida la no inferioridad como una diferencia de menos de 5 puntos en el inventario de molestia urogenital.
La urodinamia no está indicada en las mujeres con síntomas no tratados o con incontinencia de urgencia y sin evidencia de enfermedad neurológica o disfunción evacuatoria vesical.
Las guías de la AUA/SUFU no aconsejan los estudios urodinámicos para las pacientes no complicadas. Sin embargo, con frecuencia es útil en las pacientes con síntomas mixtos que podrían beneficiarse con una definición más específica de la causa de su incontinencia urinaria.
La cistometría también es útil antes de comenzar un tratamiento más invasivo o para el síndrome de hiperactividad vesical refractario a los medicamentos. Las guías de NICE aconsejan la cistometría de llenado y vaciado para las mujeres con sospecha de hiperactividad del detrusor.
La disfunción evacuatoria vesical, el prolapso anterior o en las mujeres que han sido sometidas a una cirugía anti incontinencia de urgencia (si todavía no se ha arribado a un diagnóstico) se puede considerar la realización de un video urodinámico. Muchos especialistas prefieren este último estudio como parte de la rutina urodinámica porque brinda información anatómica importante sobre la conformación de la vejiga y el cuello vesical (con frecuencia abierto en las mujeres con incontinencia urinaria de esfuerzo).
Manejo inicial
Inicialmente, en la mayoría de los pacientes, la incontinencia urinaria leve puede manejarse en el ámbito de la atención primaria con buenos resultados. La derivación al especialista suele indicarse cuando las medidas conservadoras no mejoran los síntomas. Los especialistas que intervienen son los urólogos y los ginecólogos con experiencia en incontinencia urinaria.
Se pueden aconsejar modificaciones del estilo de vida como la disminución de la ingesta de líquidos, cafeína y bebidas carbonatadas. Mediante los medios de comunicación y en los establecimientos médicos se puede enseñar a las mujeres la necesidad y conveniente de beber 8 vasos de agua diarios. Muchas mujeres no comprenden que la recomendación de 6-8 vasos de agua diarios (240 ml cada uno) incluye el agua incorporada a los alimentos, la cual contribuye sustancialmente al total del líquido ingerido. Por lo tanto, la reeducación es muy apropiada para las mujeres con síntomas del síndrome de vejiga hiperactiva que ingieren líquidos en exceso, a menos que esté indicada por otras causas.
Otros cambios de conducta son la micción programada, para reducir la frecuencia miccional a intervalos de 2-3 horas. Las mujeres que no pueden esperar para orinar a que pase ese lapso (tal como 1 hora) entonces deben ir aumentando el intervalo a razón de 15-30 minutos por semana, hasta alcanzar el intervalo recomendado.
La constipación requiere tratamiento porque contribuye a la incontinencia urinaria y la disfunción vesical. En las mujeres con un índice de masa corporal >25 con síntomas de reciente aparición o empeoramiento de los ya existentes es aconsejable el adelgazamiento, ya que la pérdida de peso ayuda mucho a disminuir los síntomas de la incontinencia urinaria.
Al cabo de 12 meses, un estudio aleatorizado de pérdida de peso versus ninguna intervención en mujeres obesas con ≥10 episodios de incontinencia urinaria semanales comprobó una reducción del 65% de la incontinencia urinaria de esfuerzo en el grupo de adelgazamiento comparado con el grupo control.
Entrenamiento del piso pélvico
El entrenamiento del piso pélvico consiste en el fortalecimiento de los músculos del piso de la pelvis (para reducir la incontinencia urinaria de esfuerzo) y su contracción en forma aislada para inhibir la contracción del detrusor y la incontinencia urinaria de urgencia. Conocidos como ejercicios de Kegel, los mismos deben ser realizados varias veces al día y para que su beneficio sea sostenido, deben hacerse regularmente a lo largo del tiempo.
Una revisión sistemática de estudios de incontinencia de esfuerzo, urgencia y mixta halló que el entrenamiento de los músculos del piso pélvico es más efectivo que el placebo o ningún tratamiento y debe ser incluido como tratamiento de primera línea para la incontinencia urinaria.
Las guías AUA/SUFU recomiendan el entrenamiento del piso de la pelvis como tratamiento de primera línea para la incontinencia urinaria. Para las mujeres con incontinencia urinaria de esfuerzo y mixta, la guía NICE también recomienda como tratamiento de primera línea a dicho entrenamiento pero en un primer período de 3 meses, realizando 8 contracciones 3 veces por día. En un estudio de 22 mujeres con incontinencia de esfuerzo pura, el 32% curó al cabo de los 3 meses.
Cuando están hechos apropiadamente, estos ejercicios pueden ser más efectivos que el tratamiento farmacológico. Un estudio aleatorizado y controlado de 197 mujeres con incontinencia urinaria que fueron elegidas al azar para integrar el grupo de entrenamiento muscular o placebo comprobó que en el primer grupo hubo una reducción de los episodios de incontinencia del 80,7% versus el 68,5% en el grupo con tratamiento farmacológico y 39,5% en el grupo placebo.
Tratamiento farmacológico de la incontinencia urinaria de urgencia y el síndrome de vejiga hiperactiva
Agentes anticolinérgicos
Los agentes anticolinérgicos son el pilar terapéutico para la incontinencia urinaria de urgencia y el síndrome de vejiga hiperactiva que no responde a los cambios conductuales y al entrenamiento de los músculos del piso pélvico. En la actualidad hay varios agentes disponibles: oxibutinina, tolterodina, fesoterodina, trospium, solliferacina y dariferacina.
En el Reino Unido también está disponible la propiverina. Todos son seguros y efectivos en para el tratamiento del síndrome de vejiga hiperactiva. La mayor diferencia entre ellos está dada por los efectos adversos y no por su eficacia.
Una revisión sistemática halló que las pacientes que tomaron tolteradina fueron las que menos abandonaron el estudio comparadas con las pacientes que recibieron oxibutinina debido a los efectos secundarios de esta última, como la sequedad bucal Sin embargo, en el caso de la xoibutinina, el abandono es menor cuando se utiliza la preparación de acción extendida.
Los efectos adversos son: constipación, trastornos cognitivos, sedación y visión borrosa.
Están contraindicados en las pacientes con glaucoma de ángulo cerrado porque pueden aumentar la presión intraocular. Se desconoce la incidencia de glaucoma de ángulo cerrado en los pacientes tratados con estos fármacos. Aunque los mismos pueden ser usados en pacientes con glaucoma de ángulo abierto y glaucoma de ángulo estrecho tratados con iridectomía con láser, el médico debe estar atento a la aparición de un ataque, por la presencia de dolor ocular y pérdida de la visión.
Las guías antes mencionadas recomiendan precaución en las pacientes con glaucoma de ángulo estrecho porque estos fármacos pueden producir trastornos cognitivos. Específicamente, la guía NICE establece que la oxibutinina de liberación inmediata está contraindicada en las mujeres ancianas frágiles (mujeres con varias comorbilidades, deterioro funcional en las actividades de la vida diaria, o mucho deterioro cognitivo). Las alteraciones tienen más posibilidad de presentarse con el uso de aminas terciarias como la oxibutinina. Las alteraciones ocurren en menor medida con el trospium, un compuesto de amonio cuaternario, porque tiene menor posibilidad de atravesar la barrera hematoencefálica y ocasionar efectos colaterales del sistema nervioso central.
Muchas mujeres no toleran los anticolinérgicos, y al año, el 30 al 91% de ellas han abandonado el tratamiento. Es conveniente comenzar la terapia con la dosis más baja mientras que para los pacientes que no toleran la vía oral existen parches y gel para ser aplicados por vía transdérmica.
Aunque se requieren más investigaciones con agentes de amonio cuaternario, un estudio aleatorizado y controlado de 327 pacientes con síndrome de vejiga hiperactiva tratadas con trospium o placebo comprobó la aparición de somnolencia, aunque el fármaco es casi indetectable en el líquido cefalorraquídeo.
Elección del agente
Un metaanálisis de más de 20 frormulaciones de agentes anticolinérgicos en más de 38.000 pacientes comparó la eficacia y los efectos adversos y halló que 40 mg de trospium, 100 mg diarios de gel de oxibutinina y 4 mg de fesoterodina por día tuvieron la misma eficacia mientras que las dosis más elevadas de oxibutinina y propiverina oral pero tuvieron al menos un perfil favorable en cuanto a la eficacia versus los efectos adversos graves. La revisión concluyó que las diferencias entre los distintos anticolinérgicos requiere un abordaje personalizado de la paciente para adaptar el mejor tratamiento.
La guía NICE recomienda a los médicos que alerten a las pacientes acerca de que el beneficio total de estos fármacos aparece recién después de 4 semanas de tratamiento.
Las guías AUA/SUFU recomiendan que antes de cambiar a otro curso terapéutico se cumplan de 4 a 8 semanas de tratamiento. En las mujeres con síndrome de vejiga hiperactiva o incontinencia urinaria mixta se puede indicar 1 dosis diaria de oxibutinina, tolterodina o darifenacina como tratamiento de primera elección.
Si esta primera elección no es efectiva o no es bien tolerada es razonable cambiar a otro fármaco, preferentemente el de menor costo. Los anticolinérgicos no están indicados en las mujeres con síntomas aislados de incontinencia urinaria de esfuerzo en ausencia de síntomas del síndrome de vejiga hiperactiva. Todas las mujeres que reciben anticolinérgicos deben al mismo tiempo cumplir con los cambios conductuales aconsejados, porque esta combinación es más efectiva que el tratamiento farmacológico solo.
En 2012, la US Food and Drug Administration (FDA) aprobó el mirabegron para el síndrome de vejiga hiperactiva. Este fármaco actúa relajando el músculo detrusor de la vejiga, activando los receptores adrenales ß3 y disminuyendo la incidencia de los efectos adversos tradicionales de los anticolinérgicos.
Un estudio aleatorizado y controlado con placebo halló que las pacientes tratadas con mirabegron tuvieron menos de 1,1 episodios de pérdida urinaria por día comparado con el placebo, y 1,5 y 1,6 por el uso de 50 y 100 mg diarios del fármaco, partiendo de 2 episodios diarios. Los efectos adversos fueron infrecuentes (boca seca y constipación) en el 2% de los pacientes. Comparado con el placebo, otro estudio mostró que el mirabegron produce un aumento insignificante de la presión arterial (<1mm H).
Tratamiento de la incontinencia urinaria de urgencia y del síndrome de vejiga hiperactiva refractarios a los fármacos
Si la paciente no responde al tratamiento adecuado de dos agentes anticollinérgicos administrados durante 4 semanas cada uno existen opciones quirúrgicas mínimamente invasivvas. Las pacientes deben saber que el síndrome de vejiga hiperactiva y la incontinencia urinaria de urgencia, especialmente si es grave, son afecciones crónicas que pueden ser mejoradas pero posiblemente no curarlas. Hay mayor probabilidad de obtener buenos resultados si la paciente colabora activamente en el manejo de sus síntomas.
Toxina onabotulínica A
La toxina onabotulínica A puede aplicarse en el consultorio mediante una inyección intravesical bajo anestesia local. La misma fue aprobada en 2011 por la FDA para adultos con síndrome de vejiga hiperactiva y también por 14 países de la Unión Europea.
Un estudio multicéntrico aleatorizado y controlado a doble ciego comprobó que eta toxina mejora significativamente la calidad de vida relacionada con la salud y la gravedad de los síntomas del síndrome. Un estudio de 548 pacientes elegidos al azar para recibir 100 unidades de toxina oxabotulínica A o placebo halló que a las 12 semanas hubo un descenso de 3 episodios diarios de incontinencia urinaria de urgencia. Este estudio comprobó que esta toxina es un tratamiento efectivo para los pacientes que no responden al tratamiento conservador, como el de los anticolinérgicos.
Una revisión sistemática de 23 artículos, incluyendo estudios aleatorizados y controlados, concluyó que los pacientes tratados con la inyección intravesical de la toxina tuvieron 3,9 menos episodios diarios de incontinencia urinaria, comparado con el placebo.
Otro ensayo aleatorizado y controlado de 275 pacientes con hiperactividad neurogénica del detrusor por lesión de la médula espinal y esclerosis múltiple mostró que este tratamiento reduce la incontinencia urinaria y mejora los parámetros urodinámicos y la calidad de vida. Antes del tratamiento, las pacientes deben ser adecuadamente asesoradas sobre los riesgos de las inyecciones de la toxina onabotulínica A, los que incluyen la retención urinaria (aunque temporaria) y las infecciones del tracto urinario, usualmente asociadas al vaciado vesical incompleto. La retención requiere una sonda vesical permanente o la autocateterización provisoria. Las pacientes tratados con la toxina onabutilínica A tienen un riesgo 9 veces mayor de una complicación residual post miicional, como la retención urinaria. Cuando se utiliza la dosis de 100 U, la retención con requerimiento de cateterización es casi del 5%
Las guías de AUA/SUFU recomiendan el uso de la toxina onabotulínica A como un tratamiento de tercera línea para las mujeres con el síndrome de vejiga hiperactiva que están dispuestos a realizarse la cateterización en caso de necesidad.
Por el contrario, la guía NICE recomienda la inyección de 200 U, a menos que la mujer tenga temor de sufrir una retención y acepte un resultado menos satisfactorio, en cuyo caso es aceptable la dosis de 100 U. Sin embargo, un estudio aleatorizado y controlado en fase III de 557 pacientes halló que la dosis de 100 U produjo una mejoría clínicamente significativa de los síntomas del síndrome de vejiga hiperactiva y de la calidad de vida relacionada con la salud, con menos efectos secundarios y una eficacia comparable a la dosis de 200 U.
Específicamente, las pacientes experimentaron 2,7 menos episodios de incontinencia urinaria versus 0,9 con el grupo placebo, a partir de una media de 5,2 episodios, mientras que el 22,5% quedó completamente continente versus el 6,5% con placebo. Una revisión sistemática de toxina onabotulínica indicada para la hiperactividad neurogénica e idiopática del detrusor avaló la recomendación (grado A) para este uso. Las mujeres que reciben inyecciones de toxina onabotulínica deben dar su consentimiento y ser capaces de realizar una cateteerización para lavaje vesical intermitente o tolerar la colocación de una sonda vesical provisoria.
Neuromodulación sacra
La neuromodulación sacra ha mostrado ser eficaz para el control de los síntomas de vejiga hiperactiva. Una revisión sistemática que incluyó la evidencia de 4 estudios aleatorizados y controlados sobre la estimulación del nervio sacro halló que el 67 al 90% alcanzó la continencia o que ≥50% mejoró los síntomas de la incontinencia urinaria de urgencia comparado con los controles que estaban a la espera del implante.
La estimulación se hace mediante electrodos colocados en el foramen del nervio S3. Hay dos técnicas para la colocación del dispositivo. Mediante la técnica percutánea se coloca plomo provisorio bajo anestesia local, en forma ambulatoria. Si después de 3-5 días el resultado es satisfactorio, se coloca plomo permanente en forma quirúrgica y se implanta un generador de pulso (“batería”).
Una alternativa es usar una técnica de 2 pasos consistente en el implante de plomo permanente en el quirófano, el cual es conectado a una batería externa temporaria. Si al cabo de 1 semana se obtiene un buen resultado (≥50% de mejoría clínica) se coloca una batería subcutánea permanente mediante un segundo procedimiento quirúrgico. Si la intervención no da resultado, se extrae el plomo mediante cirugía.
El abordaje en 2 pasos es más utilizado que el implante percutáneo debido a que el plomo permanente es más estable que el alambre subcutáneo, el cual puede migrar más fácilmente. Sin embargo, casi un tercio de las pacientes sometidas al implante de la batería requiere una exploración quirúrgica, sobre todo por el dolor, la migración del plomo, el reemplazo o la extracción del pulsador o, por problemas de la herida.
Este tratamiento es una opción excelente para las mujeres que no aceptan correr el riesgo de una retención urinaria temporaria luego de la inyección de la toxina onabotulínica. Por otra parte, la mayoría de las mujeres se sintió bien durante los 5 años que dura la batería.
Estimulación del nervio tibial posterior
La estimulación del nervio tibial posterior es un procedimiento ambulatorio que se hace durante 12 visitas semanales al consultorio, de 30 minutos cada una. Para esta estimulación se coloca una aguja pequeña posterosuperior al maléolo medial, con lo que se modula el plexo sacro a través de los nervios S2-S4.
Un estudio aleatorizado y controlado multicéntrio comprobó que a las 12 semanas de dicha estimulación, el 79,5% de las pacientes tuvo una curación subjetiva o una mejoría de los síntomas del síndrome de vejiga hiperactiva, comparado con el 54,8% de las pacientes que recibieron tolterodina.
En la segunda fase, este estudio halló que a los 12 meses se produjo un empeoramiento de los síntomas del síndrome de vejiga hiperactiva en las pacientes bajo tratamiento de mantenimiento, un promedio de 1 vez cada 3 semanas. Las pacientes experimentaron 2,8 menos episodios miccionales diarios; 2,6 episodios por día menos de incontinencia de urgencia y 3,7 menos episodios diarios de incontinencia de esfuerzo grave, con un 77,9% de reducción de esos episodios a los 12 meses.
Los autores sostienen que esto demuestra que estos tratamientos son prolongados. Un estudio aleatorizado y controlado y estudios de observación, tanto retrospectivos como prospectivos, mostraron buenos resultados en el 54,9% de los casos, aunque las definiciones de “buenos resultados” son variadas. Aunque los resultados iniciales son promisorios, existen pocos datos disponibles, los seguimientos son cortos y los informes de los grupos control son inconsistentes y no se pueden sacar conclusiones respecto del tratamiento de las mujeres con el síndrome de vejiga hiperactiva.
Las guías de AUA/SUFU recomiendan la estimulación percutánea del nervio tibial posterior como un tratamiento de tercera línea para pacientes altamente motivadas que se comprometen a concurrir con frecuencia al consultorio. La guía NICE recomienda este tratamiento solo si ha sido aprobado por un equipo multidisciplinario, después de haber intentado el tratamiento farmacológico o si la paciente no acepta recibir la toxina onabotulínica A o la estimulación del nervio sacro.
Un tratamiento utilizado en el pasado era la cistoplastia de aumento─que coloca un parche de estómago o intestino en la vejiga para aumentar su capacidad. Sin embargo, desde que el tratamiento utilizado para el síndrome de vejiga hiperactiva es la estimulación sacra, ese tratamiento se reserva casi exclusivamente para la incontinencia de urgencia de origen neurogénico. Requiere un seguimiento continuado y entraña un pequeño riesgo de cáncer de vejiga, lo que debe ser dado a conocer a la paciente.
Tratamiento de de la incontinencia urinaria de esfuerzo
Tratamiento no quirúrgico
En EE. U, la FDA no aprobó el tratamiento farmacológico para las pacientes que no responden a los ejercicios de Kegel. Sin embargo, en el Reino Unido está disponible el antidepresivo duloxetina. Una revisión sistemática y metaanálisis de duloxetina controlada con placebo mostró que el 52,5% de los hombres tratados con duloxetina disminuyeron al menos el 50% la frecuencia de los episodios de incontinencia comparado con el 33,7% en el grupo placebo.
Los efectos adversos más comunes fueron la sequedad bucal, la constipación, la náusea y la fatiga (62,7% de los pacientes del grupo tratado y 45,3% del grupo control). No obstante, la guía NICE recomienda la duloxetina para las mujeres con contraindicaciones para la cirugía o que prefieren el tratamiento farmacológico y no el quirúrgico.
Pesarios de incontinencia
Estos pesarios son dispositivos de goma que se colocan en la vagina, similar a los diafragmas anticonceptivos. Actúan presionando la pared anterior de la vejiga, sustentando la uretra y aun produciendo el pinzamiento o la obturación. Un estudio aleatorizado y controlado de 446 mujeres elegidas al azar para usar un pesario de incontinencia, o hacer cambios de conducta o una combinación de ambos, encontró que el 49% de las mujeres que hizo cambios conductuales no experimentó molestias por su incontinencia urinaria versus 33% de las portadoras de pesario. El 75% de las mujeres del primer grupo estaban satisfechas con los resultados vrsus el 66% de las portadoras de pesario.
Este resultado duró solo 3 meses, a partir de los cuales el efecto fue disminuyendo a lo largo de 12 meses, en ambos grupos. La terapia combinada no aumentó la efectividad de ninguna de las otras dos intervenciones. A los 3 meses, las mujeres con pesario informaron que los síntomas estaban “mucho mejor” o “muchísimo mejor” pero esos datos no fueron estadísticamente significativos. Por lo tanto, la guía NICE no recomienda su uso y en EE. UU no hay guías específicas para este tratamiento.
Opciones mínimamente invasivas y quirúrgicas
Para las mujeres que no obtuvieron resultados con los ejercicios de Kegel y que desean someterse a la cirugía, la American Urological Association recomienda 5 procedimientos─agentes aumentadores de volumen inyectables, suspensiones laparoscópicas, colposuspensión laparoscópica de Burch, eslingas pubovaginales, suspensión retropúbica abierta y eslingas mediouretrales. Estas últimas son las más utilizadas debido a su eficacia a largo plazo y la técnica mínimamente invasiva.
Agentes aumentadores de volumen inyectables
Estos agentes son materiales inyectables que se colocan en el cuello de la vejiga para mejorar la continencia. Existen varios, entre ellos las partículas de silicona, las perlas de carbono, la hidroxiapatita de calcio, el copolímero de etileno y el alcohol vinílico, implantes dérmicos porcinos y, un hidrogel compuesto de agua y poliacrilamida reticulada.
Para lograr un resultado duradero se requieren 2-3 inyecciones. Hay pocos datos comparativos entre los diferentes agentes. Un estudio aleatorizado prospectivo de 45 mujeres con incontinencia urinaria de esfuerzo que comparó las eslingas pubovaginales con las partículas de silicona transuretrales halló que el 81% de las mujeres del primer grupo curó objetivamente la incontinencia y solo el 9% de las tratadas con el agente aumentador de volumen. Aunque menos efectivos que la cirugía, estos agentes son una opción razonable para las mujeres con comorbilidades múltiples que no son candidatas para el tratamiento quirúrgico y que desean aliviar los síntomas en un corto plazo.
Los agentes aumentadores de volumen pueden también ayudar a alcanzar una continencia completa a las mujeres que ya han sido operadas (con eslinga) y que todavía tienen cierta incontinencia residual. Se pueden indicar en las mujeres que no mejoraron la incontinencia urinaria de esfuerzo con el manejo conservador. Sin embargo, las pacientes deben saber que puede ser necesario repetir las inyecciones, que su eficacia disminuye con el tiempo y que las eslingas son más eficaces.
Colposuspensión de Burch y eslingas fasciales
Durante años, la colposuspensión de Burch y las eslingas autólogas fasciales fueron el estándar de oro del tratamiento quirúrgico para la incontinencia urinaria de esfuerzo. El procedimiento de Burch comprende la suspensión de la pared vaginal anterior al ligamento iliopectíneo (de Cooper). El procedimiento con eslinga autóloga implica la obtención de una tira de fascia del recto y su colocación transvaginal para asegurarla hacia arriba en la fascia del recto.
Un ensayo aleatorizado multicéntrico realizado por la Urine Intontinence Treatment Network comparó los resultados de la eslinga pubovaginal usando la fascia autóloga del recto o la colposuspensión de Burch. En las mujeres con incontinencia urinaria de esfuerzo, las tasas de éxito fueron mayores con la eslinga pubovaginal (66% vs. 49%).
También la satisfacción fue superior en el grupo eslinga cuyo efecto persistió durante los 5 años de seguimiento. Sin embargo, en este grupo, la morbilidad fue mayor—siendo las más comunes las infecciones posoperatorias del tracto urinario, la disfunción miccional y la incontinencia de urgencia. Utilizando criterios rigurosos se determinó que a los 5 años de la operación, las tasas de continencia en el grupo Burch y el grupo eslinga fueron 24,1% y 30,8%, respectivamente. No obstante, la tasa de satisfacción a los 5 años fue >73% en todas las pacientes, indicando que es posible que los buenos resultados terapéuticos no coincidan con la satisfacción de la pacientes.
Además de las eslingas fasciales autólogas, se pueden utilizar eslingas biológicas de tejidos de donantes humanos o animales. Sin embargo, los resultados de las eslingas con estos injertos alógenos o exógenos están menos establecidos que los de las eslingas autólogas tradicionales.
Eslingas sintéticas mediouretrales
En los últimos años, las eslingas sintéticas en la uretra media han reemplazado a las eslingas pubovaginales como el estándar de oro para la corrección quirúrgica de la incontinencia urinaria de esfuerzo. Se cree que el éxito de las eslingas en la uretra media se debe a la hipótesis de la "hamaca”.
Según esta hipótesis, la uretra está comprimida contra una capa de apoyo parecida a una hamaca que ayuda al mecanismo de cierre uretral durante el aumento de la presión intraabdominal, como sucede durante la tos. Esta teoría se originó en el trabajo de Petros y Ulmsten, quienes describieron que las alteraciones del tejido conectivo pueden causar laxitud en la vagina y sus ligamentos de soporte dando lugar a la incontinencia.
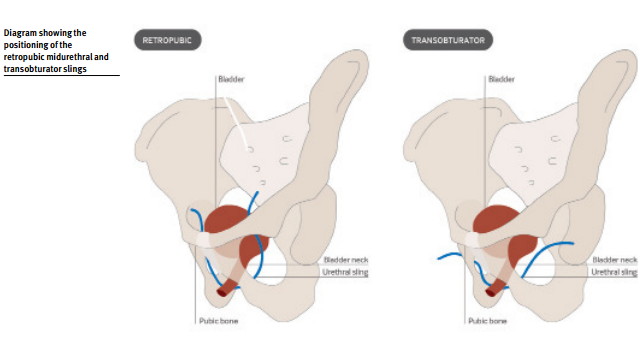
La colocación de una eslinga es un procedimiento mínimamente invasivo y generalmente se realiza en forma ambulatoria. Puede ser colocada ya sea retropúbica, como el procedimiento clásico con cinta vaginal libre de tensión, o a través del abordaje transobturador.
El Trial Mild-Urethral Sling (Estudio sobre la Eslinga Mediouretral: TOMUS) fue un ensayo multicéntrico aleatorizado realizado por la Urinary Intontinence Treatment Network que mostró la equivalencia entre los dos enfoques utilizando criterios subjetivos y objetivos.
Este ensayo de 597 mujeres comparó los efectos adversos de las eslingas mediouretrales retropúbicas y transobturador, y luego de un seguimiento de 2 años, en el grupo transobturador halló una tasa significativamente más elevada de perforación vesical y más síntomas neurológicos, como debilidad de las piernas y entumecimiento de la ingle. La mayoría de los síntomas neurológicos se resolvió en 6 semanas. La infección del tracto urinario fue el evento adverso más común en ambos grupos.
Las tasas de éxito de las eslingas mediouretrales oscilaron entre el 84% y el 99%. Los riesgos de la corrección quirúrgica son el sangrado, el dolor, la infección, la urgencia de novo, la retención urinaria y la falla terapéutica. Los mejores datos a largo plazo son para la cinta vaginal libre de tensión. Un seguimiento prospectivo de 1 año mostró una tasa de curación objetiva del 90%, con prueba de esfuerzo y peso del apósito negativos y 77% de cura subjetiva sin efectos adversos a largo plazo, indicando que este procedimiento es seguro y efectivo al cabo de 10 años.
Elección de la eslinga
Una revisión sistemática y metaanálisis de cirugía con eslinga para la incontinencia urinaria de esfuerzo recomienda el uso de la cinta vaginal libre de tensión o eslingas de cinta transobturador para la cura objetiva y subjetiva (evidencia de clase 1A). La decisión puede basarse en los efectos adversos.
El ensayo aleatorizado y controlado 49 incluido en el metaanálisis comparó las eslingas medioouretrales con la colposuspensión laparoscópica de Burch y la revisión establece que al hacer la elección se consideren los eventos adversos trascendentes para el paciente (evidencia de nivel 1A). La preferencia por las eslingas pubovaginales sobre el procedimiento de Burch tiene como finalidad maximizar la curación (evidencia de nivel 1A). Para obtener una mejor cura subjetiva se prefieren las eslingas mediouretrales en vez de las pubovaginales (evidencia de nivel 2C).
Las mini eslingas con ncisión única han ganado popularidad como una opción que potencialmente tiene menos complicaciones. Sin embargo, algunos estudios preliminares indican que las tasas de curación subjetiva y objetiva son menores, con tasas más elevadas de reoperación comparadas con las eslingas tradicionales. Debido a que los datos varían según la mini eslinga utilizada, se necesitan datos de nivel 1 para comparar su eficacia con la eficacia de las eslingas retropúbicas y transobturador.
Malla intravaginal
Las mallas para la corrección quirúrgica de la incontinencia de esfuerzo y las eslingas mediouretrales sintéticas son seguras y efectivas. En 2008, la FDA alertó sobre el tratamiento con malla vaginal para la corrección quirúrgica de los prolapsos de órganos péivicos y la incontinencia.
Después de que los efectos adversos reportados a la FDA excedieron los 3.874, en 2010 la FDA estableció que la mayoría de las complicaciones relacionadas con las mallas tienen relación con al procedimiento de colocación vaginal para el tratamiento de los prolapsos y que los datos fueron insuficientes como para oponerse al uso de las mallas para tratar la incontinencia urinaria de esfuerzo.
En 2014, la American Urological Society y la SUFU emitieron un comunicado conjunto que expresa enfáticamente su apoyo a las mallas de polipropileno para la cirugía con eslinga mediouretral, por ser un procedimiento seguro y efectivo, y un tratamiento mundialmente estandarizado para las mujeres con incontinencia urinaria de esfuerzo. Un estudio sobre los efectos adversos del procedimiento con eslinga que duró 3 años mostró que solo el 4% de las mujeres experimentó complicaciones relacionadas con la malla y la mayoría de ellas no requirió ninguna intervención quirúrgica.
De cara al futuro
Como los sistemas de salud buscan el mayor valor al menor costo, el tratamiento de la incontinencia urinaria es un área en la que los costos pueden ser reducidos minimizando las pruebas diagnósticas. La calidad de los indicadores de atención es un modo de medir la atención brindada a las mujeres con incontinencia urinaria y pueden utilizarse como un algoritmo para la investigación y el tratamiento de la incontinencia urinaria en cualquier especialidad. Este método es útil parar las áreas en las que el nivel de evidencia es limitado
La aplicación de estos algoritmos puede mejorar la atención de la incontinencia a nivel del médico generalista, mientras que los algoritmos aplicados en la atención especializada pueden ayudar a reducir los costos y, a veces, las pruebas innecesarias.
Se requiere más investigación sobre la fisiología del síndrome de vejiga hiperactiva. Por otra parte, la prevención de los síntomas del tracto urinario inferior es un área muy interesante para la investigación, ya que tiene el potencial de disminuir la carga de la incontinencia urinaria.
Están en ejecución diversos estudios sobre biomarcadores urinarios y el papel del factor de crecimiento de los nervios urinarios, la prostaglandina E2, el ATP y otros biomarcadores potenciales para el síndrome de vejiga hiperactiva, para identificar a los pacientes en riesgo y pronosticar su respuesta al tratamiento.
Conclusión
La incontinencia urinaria afecta a un gran número de mujeres y da como resultado una carga socioeconómica sustancial. Los procedimientos mínimamente invasivos pueden fácilmente ser iniciados por los prestadores de atención primaria, haciendo la derivación al especialista cuando el tratamiento conservador no fue eficaz.
Para la incontinencia urinaria de esfuerzo y de urgencia hay muchas opciones mínimamente invasivas y tratamientos eficaces. A pesar de la elevada tasa de complicaciones relacionadas con la malla por vía vaginal utilizada para el tratamiento del prolapso, las eslingas de malla mediouretrales para la incontinencia urinaria de esfuerzo tienen una tasa de complicaciones aceptablemente baja con un eficacia duradera.
Los tratamientos más nuevos para el síndrome de vejiga hiperactiva e incontinencia urinaria de urgencia incluyen el mirabegron y la inyección de toxina onabotulínica A intravesical, y han cambiado el panorama del tratamiento, proporcionando una amplia gama de opciones terapéuticas para las pacientes con síndrome de vejiga hiperactiva refractaria a los anticolinérgicos tradicionales.
Fuente: Cedars-Sinai Medical Center, Department of Surgery, Division of Urology, Los Angeles, CA, USA.Urologic Reconstruction, Urodynamics, and Female Urology, Cedars-Sinai Medical Center, Department of Surgery, Division of Urology, Los Angeles, USA.