El síndrome serotoninérgico es una reacción adversa potencialmente fatal y evitable causada por drogas serotoninérgicas. El aumento mundial del uso de estas drogas obliga a que todos los médicos estén informados de sus efectos, cómo reconocer el síndrome y determinar si hay riesgo de vida.
¿Qué es el síndrome serotoninérgico?
Es un síndrome inducido por drogas caracterizado por un conjunto de efectos adversos relacionados a la dosis debido al aumento de su concentración en el sistema nervioso central.
Se lo conoce también como toxicidad por serotonina debido a que cubre un espectro de efectos de moderados a graves que se relacionan con el aumento de su concentración en el organismo.
La toxicidad severa ocurre solamente con la combinación de dos o más drogas serotoninérgicas (incluso aunque cada una sea administrada a dosis terapéutica), en estos casos una de ellas en general es un inhibidor de monoamino oxidasa (IMAO).
La toxicidad moderada ha sido reportada por la sobreingesta de una sola droga y ocasionalmente por aumentar su dosis. Su incidencia es difícil de evaluar. En largas series de casos revisados este tipo de toxicidad ha ocurrido en el 15% de los envenenamientos con inhibidores de la recaptación de serotonina.
En el sistema nervioso central la serotonina es un neurotransmisor con muchos efectos, entre ellos: modificación de humor, sueño, vómito y dolor. Muchas drogas tienen influencia sobre la neurotransmisión serotoninérgica, incluyendo los antidepresivos, ansiolíticos, drogas antimigrañosas, y antieméticos.
Los efectos severos o que ponen en riesgo la vida (rigidez e hipertermia) ocurren aparentemente por la estimulación de los receptores 5HT2. Solo aquellas drogas que aumentan los efectos serotoninérgicos podrían causar toxicidad. Por lo tanto los antipsicóticos, ansiolíticos, drogas antimigrañosas y antieméticos que son antagonistas de la serotonina o tiene efectos específicos sobre otros receptores (5HT1a,5HT1d,5HT3) no tienen un alto riesgo de generar toxicidad.
Las drogas involucradas en la toxicidad por serotonina (cuadro 1) son: los precursores de la serotonina, los agonistas serotoninérgicos, las drogas que causan su liberación, ISRS e IMAO.
Otras drogas de otras clases también tienen estos efectos, incluidas hierbas medicinales (cuadro1). Unas pocas interacciones están claramente relacionadas a los casos de toxicidad por serotonina pero el mecanismo aun no es claro. Generalmente estas drogas tienen efectos sobre otros neurotransmisores y pueden tener efectos secundarios sobre la recaptación o liberación de la serotonina.
¿Cómo se presenta?
La toxicidad comienza a las pocas horas de la ingesta de drogas que aumentan la serotonina. La tríada clínica clásica es: excitación neuromuscular (hiperreflexia, mioclonías, rigidez) excitación del sistema nervioso autónomo y estado mental alterado (agitación, confusión) (Ver fig. 1)
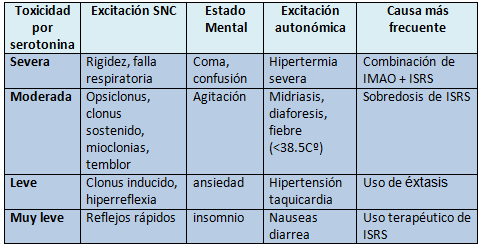
Figura 1. Espectro de efectos según el grado de intoxicación
Su aparición brusca debe hacer sospechar de toxicidad (también pensar en abstinencia alcohólica o de drogas, crisis no convulsivas y encefalitis)
Estudios de series de casos mostraron que la intoxicación serotoninérgica moderada ocurre en el 15% de los casos de sobreingesta de ISRS y no se presentan casos severos.
No hubo toxicidad por sobredosis de IMAO solos, pero si se consume una segunda droga serotoninérgica, la toxicidad se presenta casi siempre y puede ser severa en aproximadamente la mitad de los casos.
| Cuadro 1: Drogas asociadas a toxicidad moderada o severa. Inhibidores de la monoaminooxidasa:
Agentes liberadores de serotonina:
|
¿Cómo se diagnostica?
El diagnóstico es clínico y es notorio solo al inicio de los síntomas, al aumentar la dosis (sobredosis) o al poco tiempo de la ingesta de una segunda droga serotoninérgica que genere interacción.
Existe dificultad para identificar agentes que contribuyen a la toxicidad porque algunas tienen actividad persistente (IMAO) o vidas largas prolongadas (fluoxetina) y pueden haberse suspendido semanas antes.
Debe interrogarse sobre el consumo de drogas (estimulantes, éxtasis, anfetaminas y cocaína) hierbas medicinales (ginseng, triptófano, hierba de San Juan, y adulterantes farmacéuticos en supresores del apetito).
Tener en cuenta los efectos serotoninérgicos de drogas que no se comercializan como tales (tramadol, fentanilo, linezolide y azul de metileno) .
Algunas de las características patognomónicas del síndrome y sus variantes clínicas raramente se ven en otras patologías y con un historial de consumo de drogas pueden confirmar el diagnóstico.
Los síntomas característicos son: clonus (inducible, espontáneo, ocular) es la pieza central de los criterios de Hunter para toxicidad por serotonina, los que han sido validados y pueden ser utilizados para confirmar el diagnóstico de toxicidad moderada a severa. (fig2). Generalmente el clonus se reconoce mejor con el tobillo en dorsiflexión: el clonus es espontaneo y difiere de las mioclonías rápidas por ser rítmico, involucrar la contracción de grandes músculos, y generalmente desencadenado por movimientos menores o vibraciones.
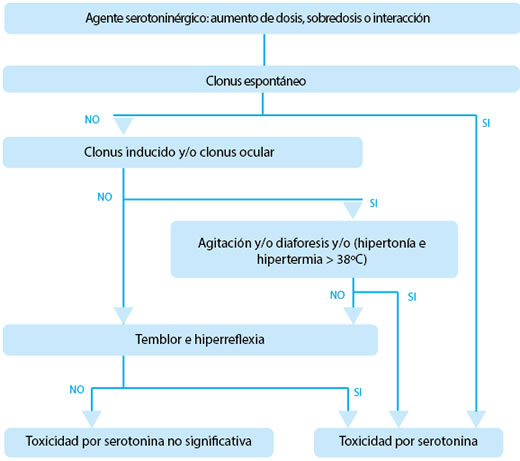
El termino clonus ocular abarca un rango de movimientos anormales involuntarios que involucran oscilaciones de la mirada en todas las direcciones. Pueden ser continuas o desencadenadas por movimientos rápidos del ojo. Otra anormalidad es la mirada en Ping Pong (alternaciones laterales de la mirada, en ciclos cortos y periódicos)
La toxicidad severa se caracteriza por un rápido aumento de la temperatura y rigidez, se diagnostica en grados clínicos. No son de valor mayores estudios clínicos para el diagnóstico, excepto para las complicaciones (por ejemplo las consecuencias de la hipertermia, CID, falla multiorgánica, rabdomiólisis) otros efectos en sobredosis (cambios en el ECG) o para excluir causas cerebrales, como encefalitis o vasculitis (TC de cerebro, EEG, punción lumbar).
Entre los pacientes que toman antipsicóticos debe descartarse el síndrome neuroléptico maligno (SNM).
Las principales diferencias son que el SNM tiene un inicio tardío, que lleva días, son característicos el extrapiramidalismo y la rigidez y no presenta clonus.
A diferencia de lo anteriores la toxicidad leve puede ser difícil de distinguirse de otras patologías clínicas o efectos adversos de drogas.
Los pacientes que toman ISRS tienen hiperreflexia de miembros inferiores o clonus en los tobillos sin toxicidad.
El diagnóstico puede aplicarse a cualquier persona con fiebre, taquicardia, agitación y confusión que tome medicación psiquiátrica
En estos casos se llega al diagnóstico por exclusión. El mismo se sustenta al interrumpir la toma de drogas serotoninérgicas. El diagnostico puede ser controvertido en casos de toxicidad leve o si se considera el efecto de otras drogas. Por lo cual debe tenerse en cuenta que estos síntomas no progresaran si no se incrementa la dosis o si no hay interacciones que generen toxicidad. En pacientes con buena respuesta al tratamiento podría continuarse el mismo a igual dosis o más baja.
¿Cuál es el tratamiento?
Generalmente los cuadros leves a moderados se resuelven en 1 a 3 días posteriores a la suspensión de la droga.
La toxicidad severa es una emergencia médica y puede complicarse con hipertermia, rabdomiólisis, CID, síndrome de distress respiratorio del adulto, necesitando cuidados intensivos.
Es necesario sedar al paciente.
Asegurar una hidratación adecuada y un cuidadoso monitoreo de la temperatura, pulso, presión arterial y balance de líquidos.
En la toxicidad severa es fundamental prevenir la hipertermia y la consecuente falla multiorgánica.
En modelos animales disminuir la temperatura indirectamente también produce down regulation de los receptores 5HT2a en el sistema nervioso central y baja los niveles de serotonina.
En casos severos puede ser útil la sedación para reducir la hiperactividad de los músculos (goteo de midazolam o diazepam por vía oral), el enfriamiento activo (rociadores, hielo-packs, mantas frías) y también la parálisis y ventilación.
En estudios hechos en animales los antagonistas de la serotonina, en particular los antagonistas de los receptores 5HT2a reducen la hipertermia y otras manifestaciones.
Se utiliza clorpromazina como antagonista en forma intravenosa. La administración de líquidos por vía intravenosa es esencial para prevenir hipotensión.
La ciproheptadina oral es utilizada para tratar la toxicidad moderada, se utilizan dosis de 8-16 mg por día a un máximo de 32 mg/día. No está claro cuál es su efecto más importante, si el sedativo o el antagonista serotoninérgico.
En la toxicidad moderada la agitación es el síntoma más complejo y requiere sedación con diazepam.
No existe evidencia que apoye alguno de los tratamientos previamente citados, pero la recuperación bajo estas medidas sucede y la mortalidad es baja (<1%) cuando se aplican.
¿Cómo se previene?
Se han realizado varias revisiones sistemáticas que informan sobre la toxicidad severa por serotonina producida por interacciones. El exceso de información sobre asociaciones y precauciones puede a veces ser un impedimento para la toma de decisiones.
Los médicos clínicos que indican ISRS (y sus pacientes) pueden ser advertidos acerca de más de 1000 interacciones (por ejemplo en www.drugs.com) que podrían generar síndrome serotoninérgico.
La interacciones de cualquier ISRS con cualquier IMAO puede ser letal y debe ser evitada siempre.
Otras interacciones con otros inhibidores de la recaptación de serotonina pueden ser de menor impacto (efecto aditivo), y la combinación con agentes liberadores de serotonina (como anfetaminas) podrían inclusive atenuar la toxicidad.
Muchas de las interacciones detalladas tienen poca o inexistente evidencia que las sustente (carbamazepina, antidepresivos tricíclicos y atípicos y triptanos).
Está probado que causan toxicidad por serotonina la clomipramina y la imipramina al tener mayores efectos serotoninérgicos que otros tricíclicos.
La clave para prevenir interacciones es la advertencia de drogas con efectos serotoninérgicos potentes..
Los resultados de revisiones indican que casi todos los casos de toxicidad severa ocurren por participación de IMAO.
Debe tenerse principal observación en los periodos de wash-out cuando se rota de antidepresivo.
De ser posible evite las drogas serotoninérgicas para patologías no psiquiátricas (por ejemplo tramadol para analgesia).
Debe explicársele a los pacientes sobre las posibles interacciones con medicamentos de venta libre y con hierbas medicinales (cuadro 1)
Algunas personas parecen ser más susceptibles. No se sabe cuál es la farmacocinética en estos casos (disminución del metabolismo de la droga) o farmacodinamia (polimorfismo de receptores).
No existe evidencia que apoye la teoría que indica que los inhibidores de la monoaminoxidasa de la dieta causen toxicidad en individuos susceptibles.