Avances en la medicina basada en la evidencia: un cuarto de siglo después
Benjamin Djulbegovic, Gordon H Guyatt
En respuesta a las limitaciones en la comprensión y el uso de la evidencia publicada, la medicina basada en la evidencia (MBE) comenzó como un movimiento a principios de los años noventa. El enfoque inicial de MBE se centró en educar a los clínicos en el uso de la literatura disponible para optimizar la atención clínica, incluida la ciencia de las revisiones sistemáticas. La MBE avanzó para reconocer las limitaciones de las pruebas por sí solas, y ha subrayado cada vez más la necesidad de combinar las pruebas con los valores y preferencias del paciente a través de la toma de decisiones compartida.
En otro progreso, la MBE incorporó y desarrolló la ciencia de la producción de guías de prácticas clínica confiables iniciadas por investigadores en la década de 1980. Las contribuciones duraderas de MBE a la clínica incluyen la colocación de la práctica de la medicina sobre una base científica sólida, el desarrollo de jerarquías de evidencia más sofisticadas, el reconocimiento del papel crucial de los valores y preferencias de los pacientes en la toma de decisiones clínicas y el desarrollo de la metodología para generar recomendaciones dignas de confianza.
Origen histórico de la medicina basada en la evidencia
Desde la época de Hipócrates la medicina ha luchado para equilibrar la experiencia incontrolada de los sanadores con observaciones obtenidas mediante una rigurosa investigación con respecto a los efectos de las intervenciones sanitarias. Durante los últimos 300 años las exigencias para que la práctica de la medicina sea fundada en la evidencia empírica científicamente confiable se han vuelto cada vez más manifiestas.
Los pioneros, entre ellos Rudolph Virchow, Claude Bernard y Louis Pasteur, defendieron la ciencia en medicina en Europa y el informe Flexner a principios del siglo XX consolidó a la investigación científica como base de la medicina. Aunque se pueden identificar los intentos de obtener datos precisos de observación en la obra de Pierre-Charles- Alexandre Louis y John Snow a mediados del siglo XIX, y el uso de ensayos clínicos en el famoso estudio de James Lind acerca del escorbuto en la marina británica,1 el foco de la mayoría de estos innovadores estaba en la investigación fisiológica y básica como fundamentales para la práctica clínica, en lugar de la evaluación de las pruebas de diagnóstico, pronóstico y el efecto terapéutico.
De hecho, no fue hasta 1962, con la creación en los EE.UU. de la Administración de Alimentos y Medicamentos (FDA) que las rigurosas pruebas empíricas de ensayos en seres humanos se convirtieron en legalmente obligatorias con respecto a la eficacia de una droga; otros 2 países siguieron pronto después de eso. Aunque estos desarrollos normativos se hicieron evidentes -se estableció la necesidad de los ensayos clínicos bien realizados para demostrar la eficacia y seguridad de las innovaciones farmacéuticas- la experiencia clínica personal, no sistemática, incontrolada y el razonamiento fisiológico continuaron su dominio como conductores de la práctica clínica.
En los años 1970 y 1980, David Sackett, David Eddy y Archie Cochrane (entre otros) destacaron necesidad de fortalecer la práctica empírica de la medicina y formularon la propuesta de normas iniciales para guiar las decisiones clínicas.3-7 En 1991, uno de nosotros (GHG) introdujo el término Medicina Basada en la Evidencia (MBE),8 con el objetivo de educar a los clínicos de primera línea para evaluar la credibilidad de la evidencia de la investigación, comprender los resultados de los estudios clínicos y determinar la mejor manera de aplicar los resultados a su práctica cotidiana.9 Posteriormente, se integraron a la currícula de la educación médica los artículos publicados en revistas y libros de texto asociados,10,11 y fueron complementados por herramientas populares de divulgación que resultaron en que la MBE se encontrara cada vez más integrada al conocimiento médico.
Aquí revisamos brevemente los fundamentos filosóficos de la MBE y, en mayor detalle, su progreso durante el pasado cuarto de siglo. La discusión actual va más allá de las revisiones anteriores colocando el desarrollo de la MBE dentro de un marco histórico y filosófico, destacando el papel de sus fundamentos en el desarrollo de normas para la investigación y de evaluación de la práctica. Documentando claramente las cambios en la MBE que ocurrieron durante más de dos décadas, abordamos las críticas y las limitaciones de MBE y predecimos su desarrollo en la próximos 25 años.
La MBE y la teoría del conocimiento
Lo que es justificable o razonable para creer depende de la fiabilidad de las pruebas
En la superficie la MBE propone una asociación específica entre la evidencia médica, la teoría y la práctica. La MBE no propone una nueva teoría científica del conocimiento en la medicina16,17 sino que ha progresado como una estructura heurística coherente para optimizar la práctica médica que analiza explícita y concienzudamente18 la naturaleza de la evidencia médica. Es central a la epistemología de la MBE que lo que es justificable o razonable para creer depende de la fiabilidad de las pruebas y se extiende en que creemos que la evidencia está determinada por un proceso creíble. Aunque la MBE reconoce un papel para todas las observaciones empíricas, sostiene que las pruebas clínicas controladas proporcionan pruebas más fiables que las observaciones incontroladas, los experimentos biológicos o las experiencias de los clínicos individuales.
|
La jerarquía inicial de evidencia de la MBE se centró originalmente en la documentación de los sesgos en la investigación aplicada a la práctica clínica, en los resultados de los estudios clínicos (considerando las relacionadas con las características del paciente, la familia y el ambiente social y económico) en el que estos resultados pueden o no pueden aplicarse con utilidad. Al hacerlo, la MBE enfrentó la necesidad de identificar las malas prácticas de investigación ya sea en cómo ha sido concebida, conducida, publicada o utilizada.
Varios investigadores han proporcionado ejemplos de investigación sesgada que conduce a una práctica médica subóptima, lamentando el "escándalo de la mala investigación médica"19 y alegando que "la mayoría de las investigaciones son falsas".20 Las estimaciones sugieren que el 50% de los esfuerzos de investigación son desperdiciados en cada etapa de generación y reporte de la información, resultando en que más del 85% de la investigación total resultas desperdiciada.21 El costo humano de las investigaciones espurias es también enorme.
|
Como respuesta, la EBM, desde su creación, generó esquemas para la evaluación de la calidad de la evidencia reflejando su primer principio epistemológico: a mayor la calidad de la evidencia, más cerca de la verdad están las estimaciones de las propiedades de las pruebas diagnósticas, de pronóstico y los efectos de las intervenciones sanitarias. Además, los escritos de la MBE reconocieron los desafíos de comprensión de los resultados cuantitativos de la investigación, y de aplicar estos resultados a los pacientes que no necesariamente reúnen los criterios de elegibilidad de los estudios. Este trabajo, enfocado en la educación de los clínicos, se reconoció tan rápidamente que, dentro de una década de su introducción, los principios de la MBE formaron parte de los requisitos esenciales para la mayoría de los programas de educación de pre y de post-grado en medicina en todo el mundo.
Las jerarquías iniciales de evidencia que propuso la MBE estaban centradas en el diseño de estudios clínicos y fueron relativamente simples (figura 1A). Para la terapia, la jerarquía proporcionaba inequívocamente la superioridad de los ensayos controlados aleatorios (ECA) sobre los estudios observacionales para determinar la confiabilidad de la evidencia relacionada con los efectos del tratamiento -aunque los primeros trabajos reconocieron las limitaciones del tamaño pequeño de las muestras y la cuestionable aplicación de esos hallazgos clínicos, a menudo basados en marcadores sustitutivos, a pacientes que difirieron de los incluidos en los estudios primarios.
Casi inmediatamente, los observadores lo objetaron señalando que los ECA también pueden ser sesgados y, por lo tanto, no deben equipararse automáticamente con evidencia de alta calidad.28 Como resultado de ello, durante la primera década del movimiento de la MBE, muchos autores publicaron modificaciones de la jerarquía de evidencia original. En 2002, se disponía de 106 sistemas para calificar la calidad de las pruebas de la investigación médica.29
Cuando los investigadores aplicaron algunos de estos instrumentos de calidad a un conjunto de estudios el resultado fue un amplio desacuerdo, con calificaciones que oscilaban entre los excelentes y los pobres para los mismos estudios.30 Una evaluación de estos sistemas concluyó que ninguno era particularmente útil para la investigación la práctica de la medicina, que su uso continuo no reducirá los errores en la formulación de recomendaciones ni mejorará la comunicación entre los desarrolladores de las directrices y los usuarios de las guías y, por lo tanto, no ayudarían a las personas a tomar decisiones bien informadas.31
Promoviendo el principio de la necesidad de analizar la totalidad de las pruebas surgen las revisiones sistemáticas. Las formulaciones iniciales de la jerarquía de las evidencias también fueron limitadas en el sentido de que confundían el método de recolección de evidencia con el diseño del estudio subyacente.
La opinión de que "la ciencia es acumulativa y los científicos deben acumular conocimiento científicamente"32 refleja el segundo principio de la MBE: las declaraciones de propiedades saludables deben basarse en revisiones sistemáticas que resumen las mejores pruebas disponibles.33 De acuerdo con esta visión, las formulaciones anteriores de la jerarquía colocaron a las revisiones sistemáticas en la cima de la clasificación de las evidencias seguidas por los ECA. Esta clasificación es errónea en que las revisiones sistemáticas son una forma de resumir las pruebas, mientras que los ECA son un tipo de diseño del estudio. La distinción es vívida cuando se considera que las revisiones sistemáticas pueden resumir no sólo los ECA, sino también los estudios de cohortes, los estudios de casos y controles e incluso los informes de casos.
La Colaboración Cochrane34 representa el movimiento responsable de los mayores avances en la metodología de la revisión sistemática. Con el nombre de Archie Cochrane, un visionario que exigía que la profesión médica organizara un "resumen crítico, por especialidad o subespecialidad, adaptado periódicamente de todos los ensayos controlados aleatorios relevantes"6, la Colaboración Cochrane ha reunido a más de 37.000 colaboradores de más de 130 países dedicados a la realización de revisiones sistemáticas.35 Aunque las revisiones de los ECAs siguen siendo el enfoque principal de la Colaboración, su alcance incluye ahora estudios observacionales que abordan los efectos de una intervención, así como las pruebas diagnósticas y los modelos pronósticos.
Iain Chalmers, el individuo responsable de la creación de la Colaboración Cochrane, ha señalado el "escandaloso fracaso de la ciencia para acumular evidencia sistemáticamente"36 y los casos documentados en los cuales las personas han sufrido y muerto innecesariamente y se han desperdiciado recursos para la investigación en salud porque las pruebas de investigación existentes no se revisaron sistemáticamente.32
Cuando las revisiones sistemáticas se han aplicado de manera oportuna ocurrieron cambios en la práctica de la medicina, incluyendo el establecimiento de estándares de cuidado para la quimioterapia y la terapia hormonal para el cáncer de mama en etapa temprana;37,38 también han ayudando a anular el consejo erróneo de décadas atrás acerca de que los bebés no deben dormir sobre sus espaldas;39 y más recientemente el cambio de manejo de uno de los trastornos más comunes del mundo: la neumonía adquirida en la comunidad, hacia el uso de un curso corto de esteroides orales.40
Las revisiones sistemáticas, el tipo más citado de artículos de investigación clínica41, son esenciales para el desarrollo de las guías de práctica clínica para evitar la duplicación de los esfuerzos de investigación y para ayudar a informar acerca del diseño de nuevos estudios de investigación. La revista The Lancet ha reconocido la necesidad de los resúmenes sistemáticos para informar acerca de nuevos hallazgos, exigiendo que los autores de los estudios primarios expliquen "la relación entre la evidencia existente y la nueva por referencia directa a una revisión sistemática existente o a un metaanálisis". La evolución de los acontecimientos incluye un Registro Prospectivo Internacional de Revisiones Sistemáticas,43 una sofisticación cada vez mayor de los métodos44 y la creciente incorporación de revisiones sistemáticas en tablas de evidencia y ayudas45 para facilitar la toma de decisiones clínicas.
Jerarquías más sofisticadas y su aplicación a las guías de práctica clínica
Pocos médicos tendrían alguna vez las habilidades necesarias para llevar a cabo una evaluación sofisticada de la base probatoria de su práctica, y aquellos que las tengan, rara vez tendrían tiempo
A medida que la conciencia de las limitaciones de las jerarquías simples iniciales de la evidencia creció, se estaba gestando otra corriente en el progreso de la MBE. Una década de esfuerzos para enseñar MBE a los médicos había revelado que pocos de ellos tendrían alguna vez las habilidades - y aquellos con las habilidades rara vez tendrían tiempo - para llevar a cabo una evaluación sofisticada de la base probatoria de su práctica.
Esto llevó a una reorientación de los esfuerzos de la MBE dirigiendo a los clínicos hacia las fuentes procesadas de la evidencia y ayudando a la toma de decisión mediante Guías de Práctica Clínica confiables que estarían disponibles para los médicos en sus lugares de atención.
El enfoque en la evidencia pre-procesada y en las pautas de práctica clínica en particular, tenía otros factores inicialmente descuidados en la MBE con su enfoque centrado en educar a los profesionales en el análisis de las fuentes primarias de la investigación científica.
En 1990, el reconocimiento de la variación injustificada de la práctica médica49 llevó al Instituto de Medicina de los Estados Unidos (OIM) a estudiar los principios de la investigación primaria, la normalización de la práctica clínica mediante el desarrollo y aplicación de las guías de práctica clínica.50
| Pero continúa la calidad problemática de la atención: las estimaciones de los Estados Unidos sugieren que más del 30% de la atención de la salud es inapropiada o derrochadora; entre 70 000 y un tercio de todas las muertes51 ocurren anualmente como resultado de errores médicos; y solo el 55% de los servicios de salud necesarios son entregados.52 |
Las pautas representan una estrategia para abordar estos problemas: si las directrices son confiables -por ejemplo, de acuerdo con los criterios de la OIM53 que incluyen una revisión sistemática de la evidencia y la consideración explícita de los valores y preferencias, y abordan las cuestiones relacionadas con los conflictos de interés- la adhesión a ellas podría prevenir hasta un tercio de las principales causas de muerte y reducir el gasto en atención de la salud en un tercio.54
Estas tres realizaciones -las limitaciones de las jerarquías de evidencia existentes, la importancia de la evidencia procesada para asegurar la práctica basada en la evidencia y el potencial relacionado con las guías para mejorar la práctica y sus resultados) condujo al desarrollo de un nuevo enfoque para calificar la calidad de la evidencia y el grado de calificación de las recomendaciones denominado Sistema de Evaluación, Desarrollo y Evaluación de Grados de Recomendación (GRADE), que se publicó por primera vez en 200427.
Ha tenido un éxito similar al de la MBE: el sistema GRADE ha sido adoptado por más de 100 organizaciones incluyendo la Colaboración Cochrane, el Instituto Nacional de Excelencia en Salud y Atención, la OMS y UpToDate.27
El sistema GRADE proporciona una jerarquía de evidencia mucho más sofisticada (figura 1B), que aborda todos los elementos relacionados con la credibilidad de los cuerpos de evidencia: diseño del estudio, riesgo de sesgos (fortalezas y limitaciones del estudio), precisión, consistencia (variabilidad en los resultados entre estudios), aplicabilidad, sesgo de publicación, magnitud del efecto y gradientes dosis-respuesta. Al hacerlo, GRADE protege contra la evaluación y la confianza injustificada en los ECA, así como de las decisiones dogmáticas. Además, el uso rápidamente creciente de GRADE ha dado lugar, y resultará cada vez más, a una mejora notable en la calidad de las revisiones sistemáticas.
GRADE permite no sólo las limitaciones en los cuerpos de evidencia de los ECA sino también la calificación de estudios observacionales como evidencia de alta calidad (como en casos de diálisis, insulina para cetoacidosis diabética y reemplazo de cadera, porque en esas áreas los ECAs -de manera apropiada- nunca han sido emprendidos (Figura 1B). Por lo tanto, GRADE reconoce la posibilidad de que los estudios observacionales proporcionen evidencia causal definitiva, particularmente relevante para exposiciones dañinas (por ejemplo, estableciendo que fumar causa cáncer de pulmón).
GRADE proporciona ahora una guía para evaluar la calidad de la evidencia, no sólo para cuestiones de gestión, sino también para cuestiones de diagnóstico y pronóstico, así como estudios en animales y meta-análisis de redes.55 GRADE también abordó el proceso de pasar de la evidencia a la recomendación, comenzando con un resumen de los cuadros de resultados que presentan no sólo la calidad de la evidencia, sino estimaciones de los efectos relativos y absolutos para cada uno, la importancia de los beneficios, las cargas y los daños, la calidad de la evidencia (certeza o confianza en las pruebas), y los valores y preferencias (importancia relativa de los resultados). Otras cuestiones que podrían considerar los paneles de directrices son el uso de los recursos (costos), la viabilidad, la aceptabilidad y la equidad en salud (figura 2).
Al presentar la información en diferentes formatos, GRADE58 e iniciativas similares59,60 se refieren a los efectos del marco o formato (refiriéndose al fenómeno de las personas que toman decisiones diferentes cuando se presenta información idéntica en términos de ganancias vs pérdidas).
Mediante la consideración explícita del juicio sobre el equilibrio de los beneficios y los daños, el uso de los recursos y las cuestiones de viabilidad y equidad, la MBE ha articulado un marco para la toma de decisiones racionales.56, 57, 61
La estandarización de la atención no es ni posible ni deseable para las muchas decisiones sensibles al valor y a las preferencias que enfrentan los clínicos y los pacientes
El reconocimiento de que los valores y las preferencias varían ampliamente entre los individuos tiene una importante implicación: la estandarización de la atención, que fue una de las razones originales para la introducción de directrices, y sigue siendo considerada una razón fundamental para evaluar la calidad de las iniciativas de atención62, no es ni posible ni deseable63 para las muchas decisiones sensibles al valor y a las preferencias que enfrentan los clínicos y los pacientes.
GRADE reconoce la variabilidad intrínseca de las preferencias del paciente en su clasificación de recomendaciones como fuerte (derecho para todos o casi todos) y débil (condicional, contingente-derecho para la mayoría pero no para todos y que requiere presentación de evidencia que facilita la toma de decisiones compartida).
Desarrollo de normas de conducta y presentación de informes de investigación clínica
Las comunidades científicas han adoptado iniciativas relacionadas con la MBE para desarrollar directrices y listas de verificación para mejorar el diseño, la conducta y la presentación de informes de la investigación.
Numerosas iniciativas de este tipo han ocurrido durante los últimos 25 años, incluyendo listas de verificación y declaraciones sobre cómo desarrollar un protocolo de investigación y reportar ensayos aleatorios, estudios observacionales, estudios de pruebas diagnósticas o predictivos, modelos y estudios de pruebas genéticas; se puede acceder a ellos a través del sitio web de EQUATOR. A. Los investigadores han diferenciado cada vez más entre la eficiencia explicativa (también conocida como eficiencia mecanicista o de prueba de concepto) los ensayos que abordan la pregunta: "¿pueden los trabajos de intervención funcionar en un entorno ideal?", frente a los ensayos pragmáticos (también conocidos como prácticos o de efectividad) que abordan la pregunta "¿funciona en entornos reales?" y "¿vale la pena? y ¿deben ser pagados? (eficiencia)."64,65
Existe alguna evidencia de que estas iniciativas han resultado en una mejora en la calidad de la información de la investigación -por ejemplo, la presentación de informes de ECA ha mejorado como resultado de la lista de CONSORT.66 La presentación de informes óptimos es deseable, pero peor que la mala información es la falta de información o la supresión de la investigación clínica.
En la actualidad los investigadores informan sólo el 50% de sus ensayos,67,68 una amenaza importante y evitable para el cuerpo de conocimiento científico. Cuando no se reporta la mitad de los estudios, tanto la atención al paciente como las nuevas iniciativas pueden debilitarse. A pesar de una larga conciencia del problema del sesgo de publicación69, la única solución posible para el problema es el registro de todos los protocolos de los ensayos antes de que la investigación se lleve a cabo de hecho, y la información completa de los resultados en una manera oportuna después de que el estudio se complete (aunque esto recibió sólo una adhesión dispar en 2016).70
La divulgación de la evidencia y el acceso a la MBE en la atención clínica requiere de un acceso rápido a la mejor evidencia disponible adecuadamente filtrada para asegurar un uso eficiente. La provisión de ese acceso es un desafío y ha sido uno de los esfuerzos académicos más importantes. El proceso se complica por la continua explosión de la información: las estimaciones en el año 2000 sugieren que más de 6 millones de artículos se publican en más de 20 000 revistas biomédicas cada año.72 Solo MEDLINE contiene más de 22 millones de citas indexadas de más de 5600 revistas,73 y 75 ECA y 11 revisiones sistemáticas se publican todos los días.74
El tratamiento de la explosión de la información y de las imitaciones inherentes del cerebro humano en el procesamiento de la evidencia ha requerido la aplicación del principio de la MBE acerca de la evaluación crítica para identificar investigaciones de alta calidad en nombre de los clínicos. Haynes y colaboradores75 han desarrollado un servicio modelo que utiliza técnicas de evaluación crítica de para evaluar sistemáticamente más de 3000 artículos al año de todas las disciplinas médicas. Usando el procesamiento y el filtrado de la información informaron que, en promedio, los clínicos deben estar al tanto de sólo 20 nuevos artículos por año (99,96% de reducción de ruido comunicacional) para mantenerse al día en su área de especialización, los autores de temas basados en la evidencia deben estar conscientes de que solo deben estar advertidos de cinco de cada 50 nuevos artículos por año.75 De manera similar, los oncólogos practicantes deben estar conscientes de sólo el 1-2% de la evidencia publicada que es válida y relevante para su práctica clínica.76 Los servicios de información brindan a los clínicos alertas cuando esta nueva información clave aparece en la literatura médica, además de proporcionar sistemas de búsqueda filtrados que priorizan la evidencia procesada (incluyendo las guías de práctica clínica y las revisiones sistemáticas). Los libros de texto electrónicos también proporcionan valiosa información pre-procesada, incluyendo resúmenes basados en evidencias y recomendaciones de GRADE (por ejemplo, Dynamed y UpToDate), al igual que otros resúmenes de pruebas (por ejemplo, Best Evidence in Emergency Medicine). Los resúmenes de información sobre el cuidado encontraron una calidad desigual en todos los productos, y algunos productos puntuaron más alto en dimensiones basadas en la evidencia que otros.77
No obstante, es probable que las plataformas electrónicas basadas en el marco GRADE (por ejemplo, Making GRADE78,79) que permitan el almacenamiento de información estructurado digitalmente, desempeñen un papel importante para facilitar la creación, difusión y actualización dinámica de resúmenes de pruebas fidedignas y ayudas de decisión. Estas plataformas también facilitan la rápida actualización de las revisiones sistemáticas y la adaptación de las directrices79, la publicación automatizada de formatos de presentación en múltiples capas sobre teléfonos inteligentes y otros dispositivos y la integración de pruebas (resúmenes) y recomendaciones en registros médicos electrónicos como sistemas de apoyo a la toma de decisión. La investigación formal ha optimizado y continuará mejorando los formatos de presentación de los resúmenes de las pruebas y las recomendaciones en estas aplicaciones ayudando a asegurar la máxima captación por parte de los clínicos de primera línea.
Desarrollo de herramientas para mejorar la toma de decisiones
La evidencia nunca determina las decisiones; siempre es evidencia en el contexto de valores y preferencias
Los muchos factores que determinan la toma de decisiones pueden clasificarse como el efecto de (1) el contexto o el encuadre, (2) situacional: (el contexto psicosocial o las características del sistema de atención de la salud), y (3) características individuales de un tomador de decisiones (por ejemplo, experiencia, antecedentes culturales y valores y preferencias)80,81. Un tomador de decisiones se relaciona con el tercer principio de la MBE: la evidencia nunca determina las decisiones; siempre es evidencia en el contexto de valores y preferencias.
El tercer principio de la EBM está en consonancia con un cambio cultural en la medicina en los últimos 20 años: el énfasis creciente en la autonomía del paciente y en la prioridad asociada dada a la toma de decisiones compartida. Aunque se reconoce ampliamente que son deseables, los desafíos para la aplicación de la toma de decisiones compartida siguen siendo formidables. Los proveedores de atención de la salud enfrentan severas limitaciones de tiempo y pueden no tener la evidencia relevante disponible o las habilidades necesarias para involucrar de manera óptima a los pacientes.
Las ayudas para la toma de decisiones que comuniquen los daños, los beneficios y las alternativas de una manera fácil de entender representan una posible solución a los retos de la toma de decisiones compartida.82 Estos también enfrentan desafíos: a menudo se basan en resúmenes de pruebas inadecuados e inexactos desde el principio; si se basan de manera óptima al principio, no se actualizan adecuadamente; y, diseñadas esencialmente como información para el paciente, a menudo logran poco en el modo de facilitar la discusión útil entre los clínicos y sus pacientes.83 Las ayudas a la toma de decisiones puntuales específicamente diseñadas para el encuentro clínico-paciente muestran una promesa para avanzar en la toma de decisiones compartida . Cuando se crean a partir de las plataformas electrónicas mencionadas anteriormente, los desarrolladores pueden acceder y presentar la mejor evidencia actualizada para que el clínico la comparta con dispositivos electrónicos.45 La prueba formal del usuario ha proporcionado un formato que permite al desarrollador abordar los otros dos determinantes de la toma de decisiones introducidos en el comienzo de esta sección: enmarcar la información y asegurar la relevancia para el entorno clínico particular. El desarrollo ulterior, las pruebas y la difusión de las ayudas para la toma de decisiones en el punto de atención representan una frontera para los futuros avances de la MBE.
Críticas a la MBE
Las críticas persistentes ala MBE se han centrado en tres temas principales.
El primero argumenta que la MBE se basa en el reduccionismo del método científico,84,85 Los críticos han sido particularmente enfáticos con respecto a la adherencia excesivamente estricta a la pirámide de la jerarquía de las pruebas (figura 1A), que consideraban estrecha y simplista.28,84- 86 La MBE tardó casi 15 años en responder plenamente a esta preocupación legítima; la sofisticada jerarquía de la evidencia que ofrece el marco GRADE aborda eficazmente esta cuestión (Figura 1B).
La segunda afirmación es que la MBE alienta la fórmula de una "medicina de recetas"87, desalentando la deliberación y el razonamiento clínico y conduciendo a la toma automática de decisiones. Esta crítica fue reformulada en un artículo reciente que planteaba la cuestión de si la MBE es un "movimiento en crisis", y emitió advertencias con respecto a enfoques que son excesivamente algorítmicos (tal vez descuidando la frecuente utilidad de los algoritmos).88 Los críticos han señalado que el cuidado de un paciente en particular "puede no coincidir con lo que la mejor evidencia parece sugerir."88 Estos autores89 y otros autores lamentan que la MBE haya descuidado los aspectos humanísticos y personales de la atención médica y haya desplazado el enfoque del individuo particular. La MBE ha promovido agresivamente la necesidad de considerar los valores de un paciente en cada decisión sensible a las preferencias.91 Un enfoque en los valores de los pacientes individuales, que implican cómo los pacientes ven el mundo y sus relaciones con su entorno, amigos y seres queridos, está en el centro de la práctica humanista de la medicina. Notablemente, desde sus primeros días la MBE se ha centrado en el paciente individual. Los aspectos de ese enfoque incluyeron la promoción de ensayos aleatorios en pacientes individuales (N-of-1 randomized trials),92 destacando las diferencias en el riesgo basal (grandes efectos en pacientes con alto riesgo basal y efectos pequeños en aquellos con bajo riesgo basal) y en proporcionar guías para la credibilidad del análisis de subgrupos.93
Una tercera crítica es que la MBE promueve el razonamiento basado en reglas en lugar del pensamiento intuitivo y experiencial que caracterizan el juicio de expertos.88 La MBE ha sostenido que las evidencias científicas deben reflejar conocimientos que son públicamente compartidos y fácilmente comprendidos por todos los profesionales cualificados,16 Es comprensible que el énfasis de la MBE en el uso de resultados de investigación replicables pueda interpretarse como una disminución del papel de la pericia y del juicio clínico. De hecho, la MBE valora altamente el papel crítico de la experiencia en la prestación de servicios de salud al enfatizar la importancia de un juicio apropiado en la evaluación crítica y en la toma de decisiones. Otra crítica es que no hay evidencia de alta calidad de que su aplicación haya mejorado la atención al paciente. Rechazamos la historia de una década-o más- de retrasos en la aplicación de las intervenciones probadas como la terapia trombolítica para el infarto de miocardio,94 y destacando los ejemplos de la administración de intervenciones inútiles y perjudiciales, como la lidocaína a los pacientes después del infarto de miocardio, la colocación de niños boca abajo para dormir o la terapia de reemplazo hormonal para mujeres posmenopáusicas, que precedieron a la implantación generalizada de la MBE.
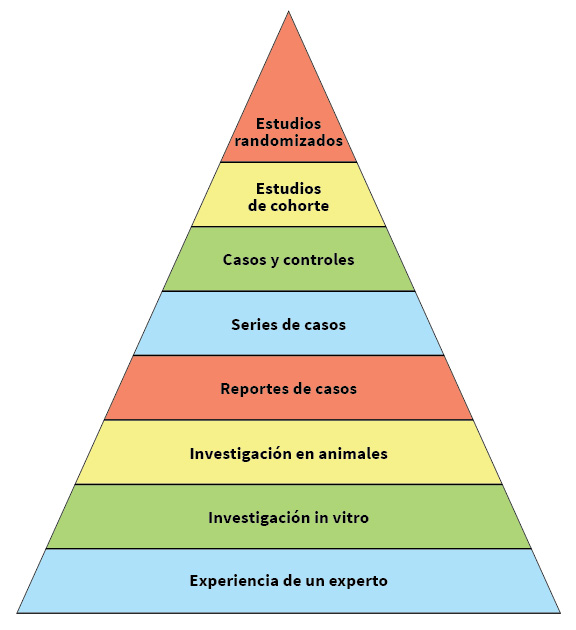
Figura 1A: Jerarquía de las pruebas
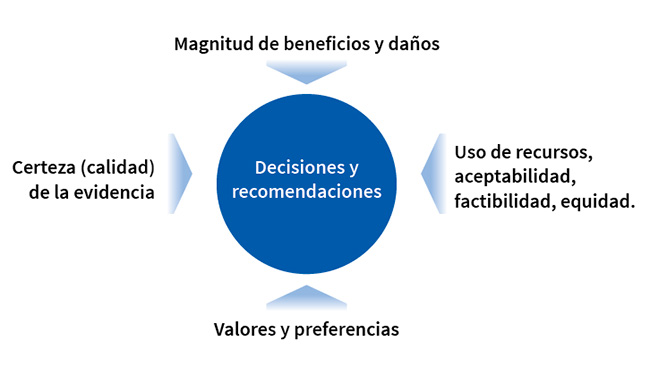
Figura 1B: GRADE
Recientes escritos también han afirmado que la MBE ha sido "captada"95 por intereses comerciales que, habiendo aprendido a explotar sus principios, han estado creando dudas cuando no existían razonablemente,96 para girar el mensaje97 y medicalizar temas que son mejor vistos como el acompañamiento natural de la experiencia humana. Es cierto, por ejemplo, que la mayoría de los ensayos aleatorios convincentes destacados en los textos orientados a la MBE han sido conducidos por la industria farmacéutica. La MBE ha proporcionado guías para detectar diseños de estudio e interpretación engañosos-por ejemplo, elegir un comparador inferior98 o emprender mega-ensayos y luego tergiversar efectos muy pequeños como avances importantes.99 El grado en que tales advertencias y guías han protegido adecuadamente a los clínicos de las presentaciones engañosas son, en el mejor de los casos, cuestionables y probablemente limitados. Los profesionales de la MBE en particular, y la comunidad médica en general, deben seguir presionando contra estas distorsiones que a menudo resultan en "demasiada medicina".100
Sin embargo, ningún crítico nunca sugirió que la evidencia confiable no debería ser una clave para la resolución eficaz de problemas y la toma de decisiones. Los seres humanos somos "informóvoros", necesitamos evidencia para funcionar efectivamente en el mundo que nos rodea.
Los próximos 25 años
La MBE ha difundido tres principios principales: una jerarquía cada vez más sofisticada de la evidencia, la necesidad de resúmenes sistemáticos de la mejor evidencia para guiar la atención, y el requisito de considerar los valores del paciente en importantes decisiones clínicas. La MBE ha contribuido a, y tal vez generado, una serie de iniciativas relacionadas. Las iniciativas incluyen un enfoque en la investigación comparativa de eficacia102 del sobre u subdiagnóstico y sobre o subtratamiento100 mediante mediciones de la calidad de la atención,103 mejorando los estándares de publicación104, asegurando que todos los ensayos están registrados,70,105 y evitando el desperdicio en la producción de investigación, incluyendo la discontinuación de intervenciones equivocadas que se han convertido en parte de la práctica establecida.106 Estas iniciativas reflejan el amplio alcance del movimiento, incluyen disciplinas como la enfermería, la odontología, la salud pública y la política de salud (conocida como atención médica basada en la evidencia), así como el reconocimiento de la necesidad de una ciencia basada en la evidencia para asegurar el funcionamiento óptimo de clínicas, hospitales y centros de salud.
La MBE tendrá que enfrentar varios retos en el próximo cuarto de siglo. La falta de publicación, y de hecho la supresión de los resultados de la investigación, sigue siendo un problema. El logro óptimo de la atención clínica requiere de una producción mucho más eficiente y de una difusión rápida tanto de las revisiones sistemáticas como de las guías de práctica clínica.107 Lograr este objetivo requerirá de mayores avances en la construcción de equipos de investigación experimentados que busquen un rápido cambio en la creación de rigurosos resúmenes de pruebas y la adopción generalizada de plataformas electrónicas que facilitan en gran medida la rápida actualización. La difusión debe incluir accesos electrónicos amigables con los clínicos en todos los tipos de dispositivos, incluidos los teléfonos inteligentes, a los registros médicos electrónicos y, en particular, a los pacientes y las redes sociales.45,101,110
La MBE tendrá que abordar el lugar de la evidencia generada por la llamada minería de grandes datos111 en relación con los estudios observacionales tradicionales y los ensayos aleatorios para el desarrollo de un "sistema de atención continua de salud".112 La MBE todavía tiene que generar una teoría coherente de la toma de decisiones de cuidado de la salud113 y continuará asociándose con otras disciplinas, tales como las ciencias cognitivas y de la decisión, hacia este objetivo.114 A un nivel más práctico, todavía quedan grandes retos para proporcionar a los médicos herramientas para la toma de decisiones compartida en el punto de atención totalmente prácticas y eficientes, y una experiencia positiva tanto para los pacientes como para los médicos. En conclusión, los esfuerzos están bien encaminados en cada una de las áreas problemáticas de la MBE y el progreso es cierto. Sea cual sea el alcance de los progresos futuros, el éxito de la MBE en proporcionar un marco para integrar plenamente la evidencia de la investigación en la prestación de servicios de salud115 y aumentar la conciencia de la necesidad de considerar los valores y las preferencias individuales de los pacientes seguirá haciendo contribuciones duraderas a la medicina clínica y a los campos relacionados afines.