Editorial IntraMed
Las fronteras, el mundo real y el ojo del observador
Es verdad que las cosas cambian a una velocidad vertiginosa y que nuestras ideas sobre ellas lo hacen a un ritmo bastante más lento. Pero también es cierto que –en cierta medida- esas cosas “son” las ideas que sobre ellas tenemos. Los modos en que los fenómenos son concebidos, configurados por nuestro pensamiento, constituyen objetos sobre los que se fundan nuestras prácticas. Raramente nos detenemos a repensar estas construcciones hiopotéticas a las que con frecuencia tomamos como independientes de lo que sobre ellas creemos. Trabajos como el que esta semana publican en The Lancet Mozaffarin y colaboradores, desde la Escuela de Salud Pública de Harvard, resultan una ocasión propicia para hacer este infrecuente ejercicio.
Todos nos hemos escuchado infinidad de veces repetir que la Diabetes es un factor de riesgo - incluso un “equivalente”- de Infarto de Miocardio. Pero también hemos asistido a diario a centenares de pacientes con IAM -sin historia de Diabetes- a los que hemos visto a lo largo de su seguimiento convertirse en diabéticos. Si la representación ingenua de la causalidad en biología es la de un vector con una dirección y sentido únicos, si de una causa sólo se deriva una consecuencia, entonces algo no anda bien en nuestra manera de representar lo que aquí sucede. O la causalidad es un fenómeno más complejo que lo que nuestro sentido común supone o los fenómenos que describimos forman parte de algo que los incluye pero que aún no somos capaces de nombrar. Aunque tal vez ambas cosas coincidan.
La causalidad no es simple asociación, no siempre es vectorial, en ocasiones se comporta como un bucle recursivo en el que causas y efectos se determinan y se influencian mutuamente. También podríamos pensar que existe una “escenario” metabólico subyacente de gran complejidad –y que aún conocemos poco y mal- con capacidad de hacer impacto en diversos órganos y sistemas generando manifestaciones específicas: aterogénesis, rupturas de placa, resistencia a la insulina, enfermedad pancreática, disfunción hepática y endotelial, alteraciones de neurotransmisores en el SNC y depresión o ansiedad, entre otras.
¡Qué bueno que estudios como éste pongan a prueba nuevas hipótesis! Es siempre saludable que los investigadores resistan a lo establecido y se arriesguen con ideas diferentes. Cuando los datos alientan estas propuestas se convierten en el impulso necesario para que otros grupos las vuelvan a explorar. Así, la multiplicación de los ensayos podrá robustecer o refutar lo que este trabajo sugiere. Es esta provisionalidad implícita del conocimiento científico, esta permanente inestabilidad de lo que postula y somete a prueba, lo que constituye –paradójicamente- su mayor fortaleza.
Algunos hechos acerca de la epidemiología de las enfermedades cardiovasculares parecen indudables y merecen atención, investigación, replanteo de supuestos básicos y toda la creatividad y la imaginación de los científicos aplicada a pensar sobre ellos.
- Estas enfermedades se relacionan con los modos contemporáneos de vida.
- En términos de prevención puede afirmarse que las estrategias aplicadas hasta ahora fracasan diariamente.
- Existe un conjunto de enfermedades que se encuentran asociadas por mecanismos que aún desconocemos.
- El abordaje de estas patologías como fenómenos aislados e independientes es un error.
- Patologías como: obesidad, diabetes, hipertensión arterial, enfermedad vascular coronaria, cerebral o periférica, depresión y otras, parecen determinarse mutuamente modificando la incidencia de unas en presencia de otras y complicando el pronóstico que cada una tiene cuando coexiste con la otra.
- Existe una fundada sospecha de que la exposición a determinados modos de existencia de las personas –particularmente aquellas con ciertos patrones genéticos- generan respuestas biológicas capaces de producir un escenario fértil para que esas patologías se manifiesten.
Lejos de lo que se suele creer, la ciencia es también –y tal vez más que ninguna- una actividad sostenida por la creatividad y la imaginación del hombre. A diferencia de otras disciplinas interpone entre las hipótesis y los actos un sólido aparato metodológico y el rigor de la confrontación con los pares antes de formular afirmaciones. Comparte con el arte la tensión máxima de la imaginación humana y la belleza estética de sus producciones. La ceguera cultural a este tipo de belleza es un obstáculo epistemológico que impide la consideración de la ciencia como una actividad intelectual creativa y ocasiona resistencias intelectuales y prejuicios. Investigadores de todo el mundo se encuentran en este mismo momento trabajando tenazmente porque se proponen que aquello en lo que piensan sea “bello” -en el sentido más elevado de esta palabra- pero que también sea cierto y que resulte útil a sus semejantes. No es poca cosa, pero si observamos a nuestro alrededor podríamos sentirnos satisfechos de que, pese a sus errores y desaciertos, todavía en la ciencia se procure que las palabras resulten mejores que el silencio que interrumpen.
Dr. Daniel Flichtentrei
Jefe de contenidos médicos IntraMed
Resumen objetivo del artículo original publicado en The Lancet
Introducción
Estudios previos demostraron que las personas con diabetes mellitus tipo 2 (DM-2) sin antecedentes de enfermedad coronaria, presentan el mismo riesgo de infarto de miocardio (IM) y de mortalidad por IM que un individuo no diabético con enfermedad coronaria establecida. Más aún, si el paciente tiene enfermedad coronaria establecida y DM-2, el riesgo aumenta mucho más.
Los autores de este trabajo exploraron el fenómeno opuesto, o sea en los pacientes que tuvieron un IM en los últimos 3 meses: ¿cuál es la incidencia de desarrollar diabetes o una glucemia alterada en ayunas (GAA)?
Los autores también analizaron la influencia de la alimentación mediterránea sobre esta asociación.
Métodos
Pacientes. Los autores utilizaron la información del estudio GISSI (Gruppo Italiano per lo Studio della Sopravvivenza nell infarto miocardico)-Prevenzione que estudió en forma aleatoria los beneficios del omega 3 versus la vitamina E en pacientes que habían tenido un IM recientemente.
Una vez excluidos los pacientes que ya tenían DM-2 quedaron 8291 participantes para el estudio.
Protocolo. Al inicio del estudio se obtuvo de cada participante la siguiente información:
- Antecedentes clínicos, medicación, factores de riesgo cardiovascular, informe ecocardiográfico, angiográfico y de pruebas de ejercicio.
- Diagnóstico de IM en los últimos 3 meses.
- Altura, peso, índice de masa corporal (IMC), frecuencia cardíaca y presión arterial.
- Hábitos alimentarios y de estilo de vida mediante un exhaustivo cuestionario sobre alimentación.
- Glucemia en ayunas, lipidograma, fibrinógeno y hemograma.
Se efectuaron controles de todos estos datos al inicio y a los 5, 12, 16, 30 y 47 meses de seguimiento. Los cuestionarios sobre alimentación se repitieron a los 5 y 16 meses solamente. En cada visita médica se registró la presencia de nuevos casos de diabetes o la aparición de GAA, definida como una glucemia en ayunas mayor de 110 mg/dl y menor de 125 mg/dl. Sin embargo, como los expertos de la American Diabetes Association redujeron el punto de corte a 100 mg/dl, también se incluyeron los pacientes con estos valores.
Resultados
El promedio de edad de los participantes fue de 59 años y el 13% eran mujeres. Había un predominio de enfermos con sobrepeso (IMC 26,3 kg/m²) y un 13% eran obesos. También había predominio de fumadores y de hipertensos. Casi todos los participantes recibían medicación antiagregante plaquetaria y cerca del 50% tomaba inhibidores de la enzima convertidora de la angiotensina.
De los 8.291 pacientes incorporados 998 desarrollaron diabetes durante el seguimiento, lo cual equivale al 12% o a 37 casos por 1.000 personas-años. De los 7.533 pacientes con glucemia menor de 110 mg/dl al inicio, 2514 (33%) desarrollaron diabetes (n = 769) o GAA (n = 1.745) durante el seguimiento; una incidencia de GAA de 85 casos por 1000 personas-años o de diabetes + GAA de 123 casos por 1000 personas-años.
De los 6.229 pacientes con glucemia menor de 100 mg/dl al inicio, 3856 (62%) desarrollaron diabetes (n = 548) o GAA (n = 3.308) durante el seguimiento; una incidencia de GAA de 275 casos por 1000 persona-años y de diabetes + GAA de 321 casos por 1.000 personas-años. O sea que a medida que se bajaba el punto de corte fue mayor el número de pacientes que se incorporaron a la posibilidad de desarrollar diabetes porque también era mayor el número de población reclutada.
Los factores de riesgo independiente para diabetes incluyeron:
- Edad avanzada.
- IMC alto.
- Hipertensión (22% de riesgo)
- Tabaquismo (60% de riesgo).
- Betabloqueantes (27% de riesgo).
Por el contrario, la administración de hipolipemiantes y la dieta mediterránea se asociaron con un 22% y un 35% de reducción de la incidencia de diabetes, respectivamente.
Los autores también evaluaron si la incidencia de nuevos episodios de GAA o de diabetes se asoció con el riesgo de una mayor tasa de futuras complicaciones cardiovasculares. Comparados con los pacientes que tuvieron glucemia normal (<100 mg/dl), los pacientes que tuvieron GAA entre 100 y 110 mg tuvieron un 10% más de riesgo de muerte que se elevó al 15% cuando la GAA fue entre 110 y 125 mg/dl (Figura 1).
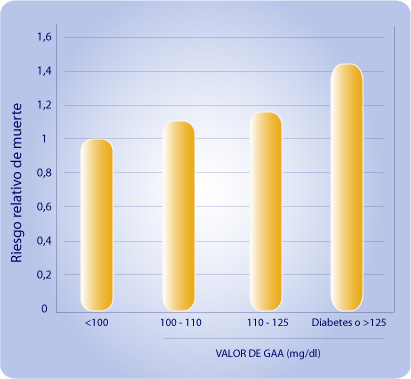
Figura 1. Riesgo relativo de muerte según el valor de la glucemia alterada en ayunas (GAA). El valor menor a 100 mg/dl es un valor normal considerado como patrón. La tendencia ascendente de cada grupo dio una significación estadística de p = 0,04.
Dieta mediterránea. Respecto de la dieta mediterránea (abundante en frutas, verduras y ácidos grasos poliinsaturados del tipo omega 3), las puntuaciones altas se asociaron con un colesterol HDL (C-HDL) más alto y viceversa. Luego de ajustar para otros factores de riesgo, se observó que la dieta mediterránea se asoció con una menor incidencia de diabetes y de GAA (p = 0,001 según tendencia).
Discusión
Estos resultados muestran que la incidencia de prediabetes (GAA) y la diabetes, es alta en los pacientes que tuvieron un IM reciente y que se encontraban con valores normales de glucemia al inicio del estudio. Un tercio de los pacientes desarrolló diabetes o GAA durante los 3,5 años de seguimiento, una proporción que aumentó a dos tercios cuando el punto de corte de la glucemia se estableció en 100 mg/dl.
Estos hallazgos no fueron debidos a una falta de diagnóstico de la diabetes o de la GAA ya que todos estos pacientes presentaban valores normales (< 100 mg/dl) de glucemia antes de comenzar el seguimiento. Por lo tanto, los autores consideran que así como la diabetes constituye un riesgo potencial de enfermedad coronaria y de IM, el IM debería ser a su vez, considerado un riesgo de futura prediabetes y diabetes.
Comparado con la población general, el contraste es mayor aún, ya que en una población que no tuvo un IAM reciente la incidencia de tasas anuales de diabetes oscilan entre 0·8–1,6% versus 3,7% de este estudio. Asimismo, la tasa de incidencia anual de GAA es de 1,8% en la población general versus 27,5% en el presente estudio.
Los autores elaboran la hipótesis de que las elevadas tasas de diabetes y de GAA después de un IAM se deben a mecanismos que están relacionados entre sí o que obedecen a un fenómeno común que lleva a la ruptura de la placa ateromatosa y a una propensión a la disfunción metabólica. Estas posibles asociaciones abren toda una línea de investigación.
También se observó que ciertos agentes (betabloqueantes) aumentan el riesgo de diabetes y GAA posinfarto y no se deben administrar en estos pacientes, mientras que otros (estatinas), reducen dicho riesgo.
Conclusiones
- Es sabido que la diabetes aumenta considerablemente el riesgo de IAM.
- En este trabajo se demostró el fenómeno inverso o sea que el IAM aumenta el riesgo de GAA y de diabetes.
- Por lo tanto todos los pacientes que tuvieron un IAM reciente deben ser seguidos cuidadosamente para evitar la posibilidad de que desarrollen diabetes y GAA, lo cual aumentaría aún más el riesgo de nuevos episodios cardiovasculares.
- Los betabloqueantes no están recomendados en los pacientes con IAM porque pueden aumentar la incidencia de diabetes y de GAA.
- Los hipolipemiantes reducen el riesgo de diabetes y de GAA en estos pacientes.
- Es imperativo corregir los factores de riesgo como la obesidad, la hipertensión y el tabaquismo.
- La alimentación de tipo mediterránea es beneficiosa y redujo en estos pacientes la incidencia de diabetes y de GAA.
* Resumen objetivo: Dr. Ricardo Ferreira